Pathologies de la muqueuse buccale et douleur aiguë
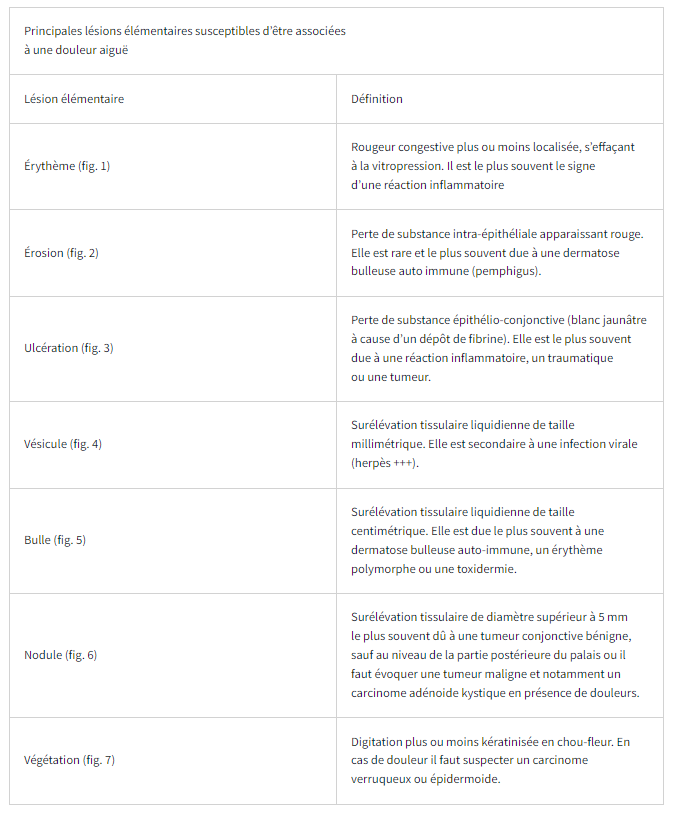
Principales lésions élémentaires susceptibles de générer une douleur aiguë [1]
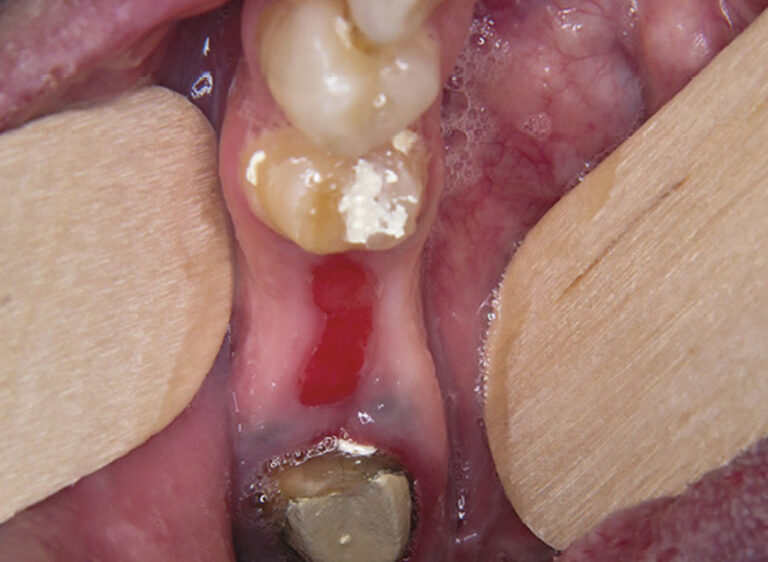
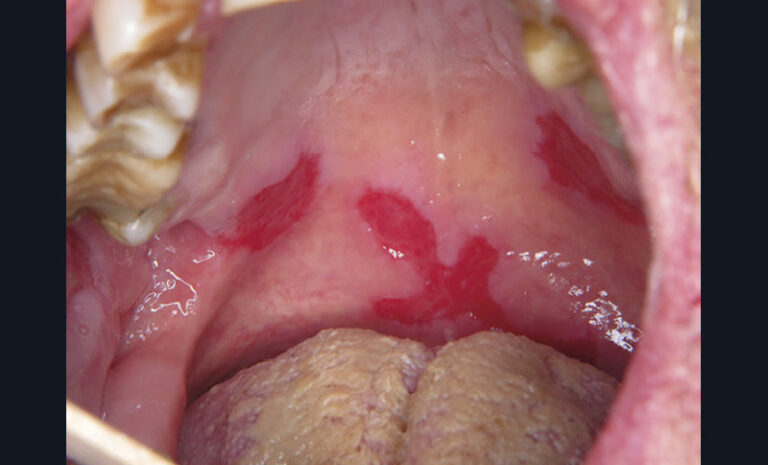
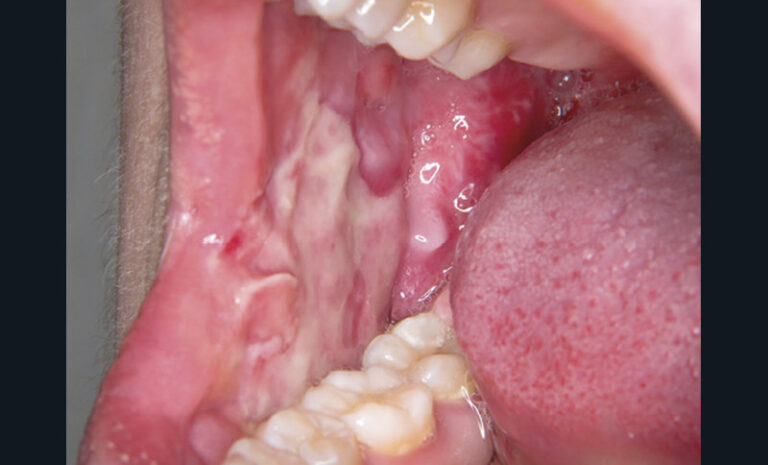
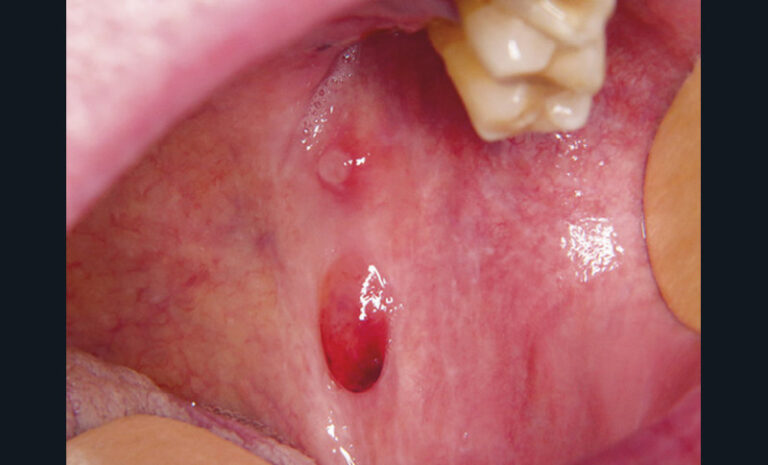
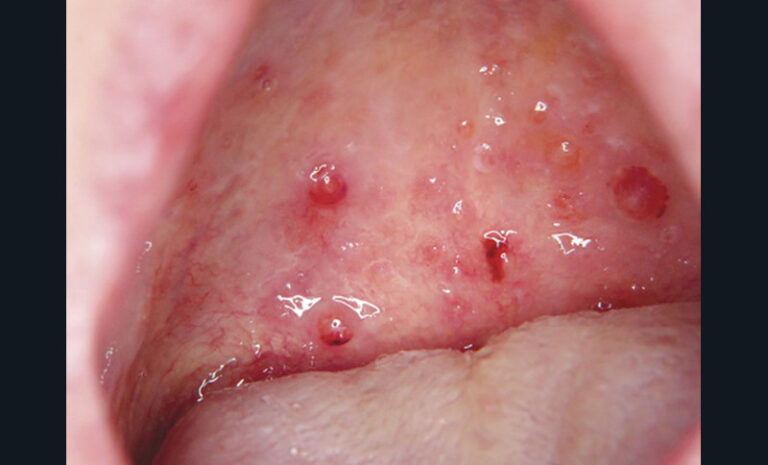
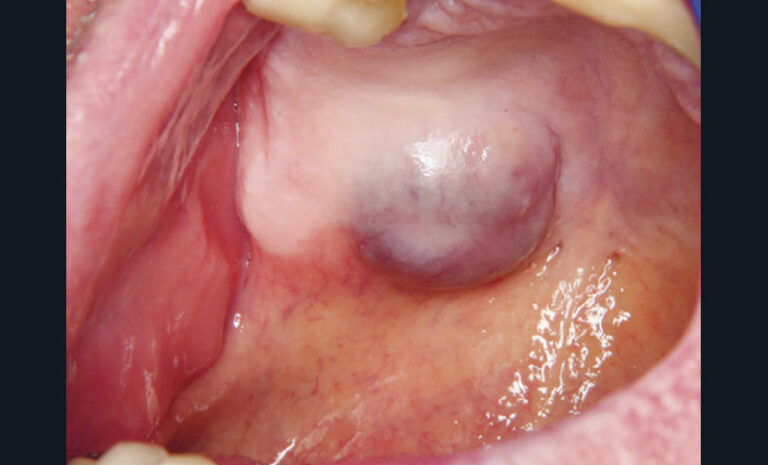
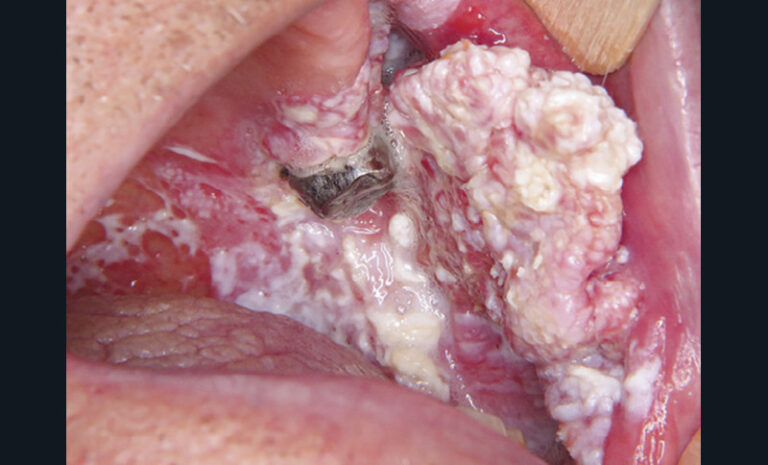
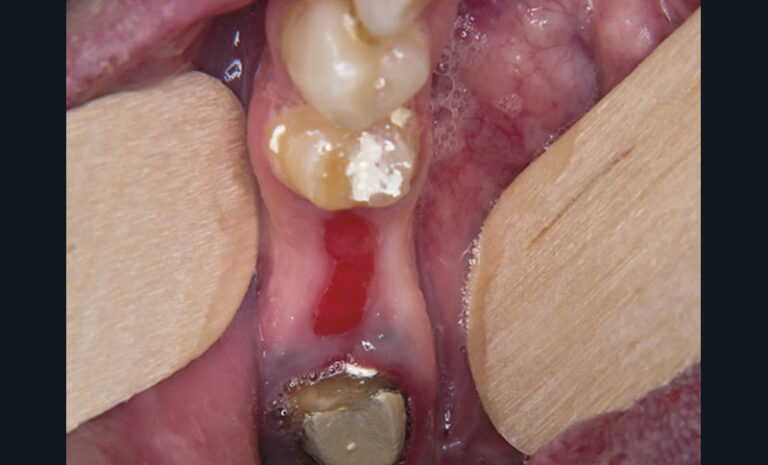
Les principales lésions élémentaires susceptibles d’être associées à une douleur sont résumées dans le tableau ci-dessus.
Principales pathologies de la muqueuse buccale susceptibles d’induire une douleur aiguë et conduite à tenir
Le traitement de la douleur repose sur l’étiologie des lésions, qui peut être traumatique, inflammatoire, infectieuse, tumorale ou iatrogène..
Principales pathologies muqueuses d’origine traumatique
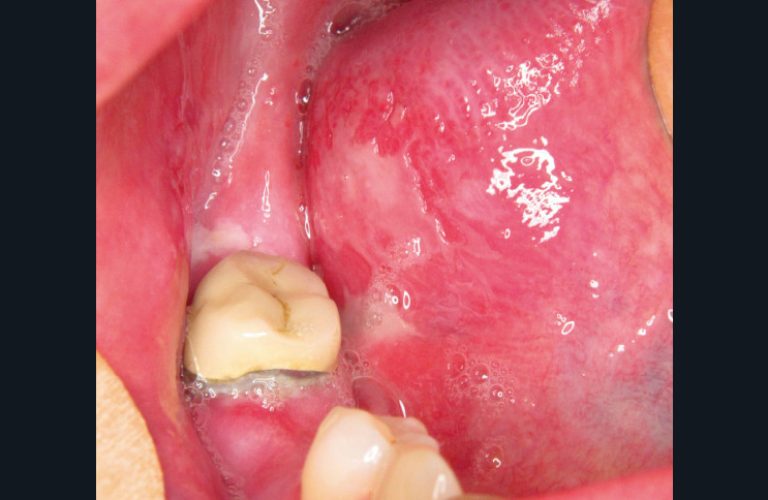
Les lésions traumatiques de la muqueuse buccale sont fréquentes et variables en fonction de l’origine mécanique, chimique ou thermique. Lorsque le traumatisme est secondaire à un frottement sur une prothèse dentaire ou une dent (fig. 8), un simple meulage permet d’éradiquer la lésion et de faire disparaître les douleurs.
En complément, un traitement local symptomatique avec un anesthésique local (Xylocaine visqueuse gel) peut être appliqué pendant quelques jours en attendant la cicatrisation, qui survient en moins d’une semaine.
Les ulcérations d’origine chimique ou thermique sont le plus souvent accidentelles. Il n’y a pas de traitement spécifique et la prise en charge de la douleur repose sur des antalgiques de pallier adapté au grade de la douleur.
Principales pathologies muqueuses d’origine inflammatoire
Une part importante des douleurs des muqueuses buccales est secondaire à un mécanisme inflammatoire ou dysimmunitaire. Les principales pathologies responsables de douleurs sont : le lichen oral, les aphtes, les dermatoses bulleuses auto-immunes, les granulomatoses orofaciales et l’érythème polymorphe.
Lichen oral [2-3]
Le traitement du lichen plan buccal est suspensif pour réduire l’inflammation et diminuer la douleur.
En première intention, la corticothérapie locale est recommandée car elle a démontré son efficacité dans de nombreuses études cliniques et n’a pas d’effet indésirable, en dehors de la survenue de candidoses opportunistes dans environ 10 % des cas. Le clobétasol en crème (deux applications par jour pendant deux mois) est indiqué (hors AMM) pour les lésions localisées chez les patients compliants.
Pour favoriser la compliance au traitement et l’effet antalgique, une préparation magistrale 50-50 Clobétasol-Dynexan peut être prescrite. Des bains de bouche de prednisone (20 mg dans un demi verre d’eau) réalisés trois fois par jour peuvent être prescrits pour les formes cliniques peu inflammatoires et diffuses jusqu’à disparition des symptômes.
Une alternative aux bains de bouche de prednisone est la béthamétasone en comprimé à sucer (six à huit comprimés par jour), mais cette formulation n’est pas remboursée par la sécurité sociale. Dans les formes diffuses sévères, une corticothérapie orale de courte durée (prednisolone 1 mg/kg/jour en prise unique le matin) peut être prescrite avec un relais par corticothérapie locale à la fin du traitement.
En seconde intention, une pommade de Tacrolimus à 0,1 % peut être prescrite hors AMM. Il s’agit cependant d’un médicament d’exception dont la prescription est normalement réservée au pédiatre ou au dermatologue, dans l’indication dermatite atopique.
En troisième intention, pour les formes sévères de lichen plan résistantes au traitement local, un traitement par corticothérapie per os avec une posologie dégressive sur quelques mois peut être prescrit.
D’autres traitements d’exception peuvent être prescrits : micophénolate mophétil, hydroxychloroquine, rétinoides, methotrexate, anti TNF, photothérapie. Ces traitements sont réservés aux spécialistes formés à l’utilisation de ces traitements.
Aphte [4]
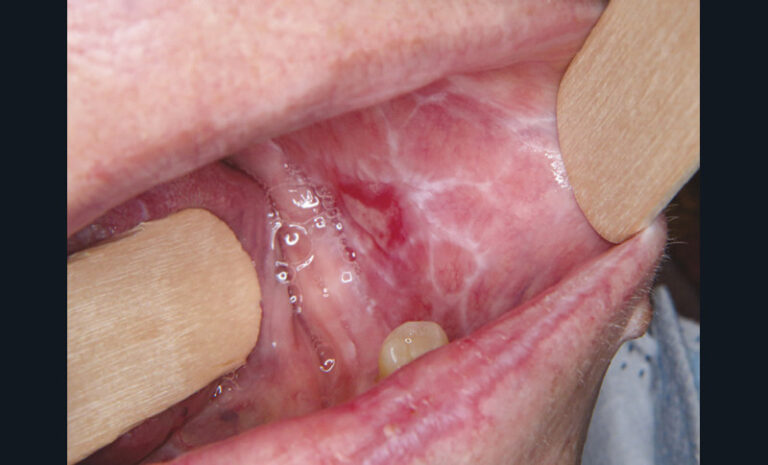
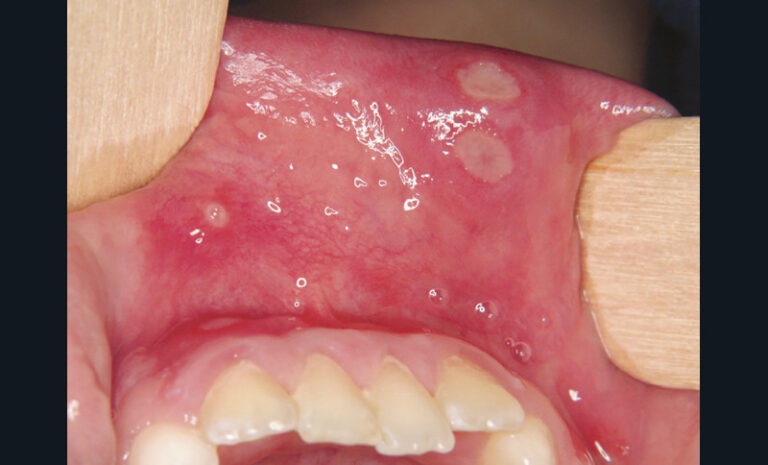
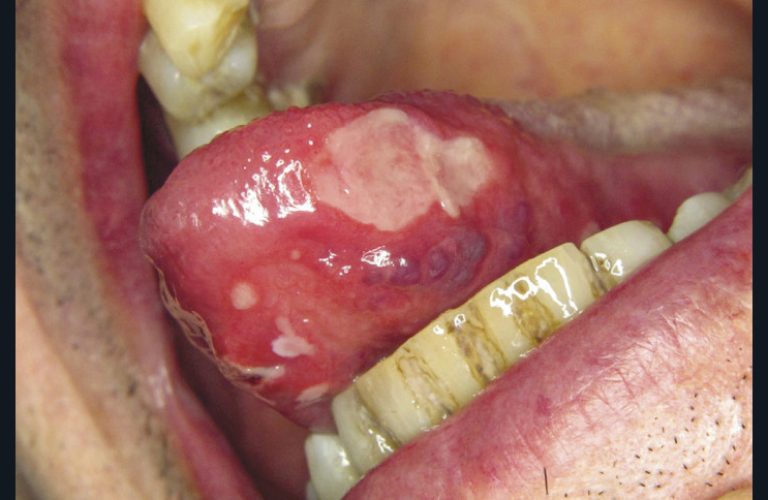
Les aphtes sont des ulcérations sporadiques ou récurrentes de la muqueuse buccale, secondaires à une vascularite leucocytoclasique. Ils se présentent sous trois formes cliniques : aphte vulgaire (fig. 10a) (un à cinq éléments de taille inférieure à 1 cm, cicatrisation en dix jours), aphtes miliaires (fig. 10b) (dix à cent éléments de taille millimétriques, cicatrisation en dix jours), aphtes géants (fig. 10c) (un à cinq éléments de taille supérieure à 1 cm, cicatrisation en plusieurs semaines). Les aphtes sont des lésions responsables de douleurs sévères.
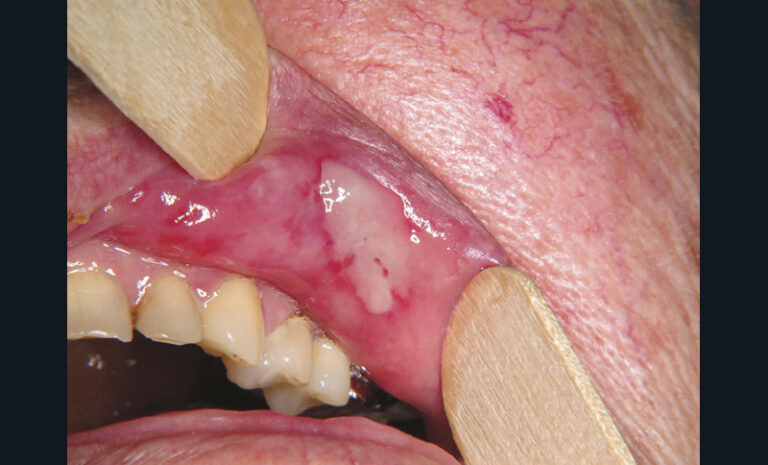
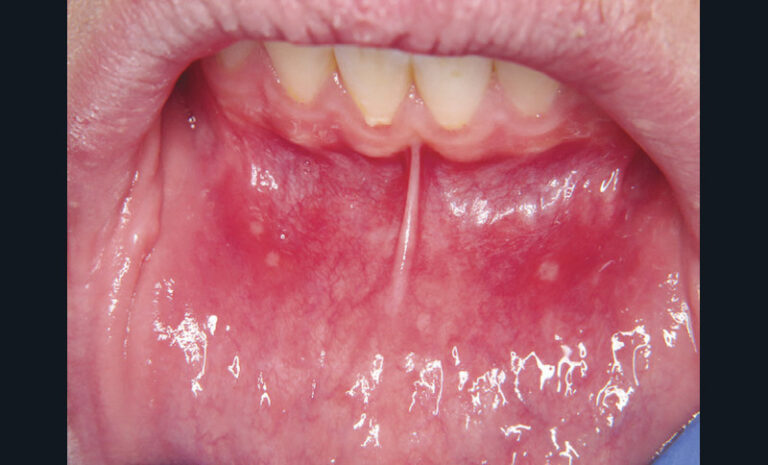
Le traitement des aphtes vulgaires repose sur la corticothérapie locale (une application de clobétasol en crème trois fois par jour pendant trois jours, dès les prodromes). Pour favoriser la compliance au traitement et l’effet antalgique, une préparation magistrale 50-50 Clobétasol-Dynexan peut être prescrite.
Le traitement des aphtes miliaires et géants nécessite le plus souvent une corticothérapie générale en cure courte (prednisolone 1 mg/kg/jour en prise unique le matin pendant trois jours). L’efficacité de la corticothérapie per os est majeur et permet de soulager les patients dès la première prise.
Le traitement des récurrences repose en première intention sur la colchicine (1 mg/jour pendant plusieurs mois). La colchicine permet généralement de réduire l’intensité des poussées et d’espacer les crises. En dernier recours, un traitement par thalidomide à la posologie initiale de 50 à 100 mg/jour peut être prescrit. Du fait du caractère tératogène du thalidomide, une double contraception est nécessaire et un test de grossesse doit être prescrit avant chaque renouvellement chez la femme en âge de procréer. Enfin, le risque de neuropathie devra amener le prescripteur à prescrire un électromyogramme au moindre doute. Ce traitement est réservé aux spécialistes formés à sa prescription, d’autant que la délivrance est uniquement hospitalière.
Pemphigoïde des muqueuses [5]
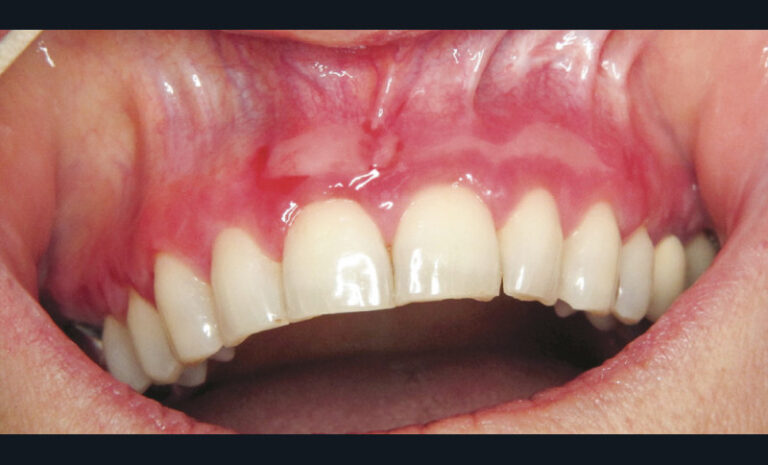
Le traitement des pemphigoïdes des muqueuses localisées à la gencive repose en première intention sur une corticothérapie locale (Clobétasol crème à appliquer deux à trois fois par jour). Pour favoriser la compliance au traitement et l’effet antalgique, une préparation magistrale 50-50 Clobétasol-Dynexan peut être prescrite.
Le traitement des pemphigoïdes des muqueuses sévères repose en première intention sur la disulone (50 à 100 mg/jour). Ce traitement, fréquemment responsable d’anémie hémolytique, nécessite une surveillance hématologique stricte et est réservé aux spécialistes formés à sa prescription. En cas d’intolérance ou d’inefficacité de la disulone, une corticothérapie per os et/ou un traitement immunosuppresseur peuvent être prescrits.
Pemphigus [5]
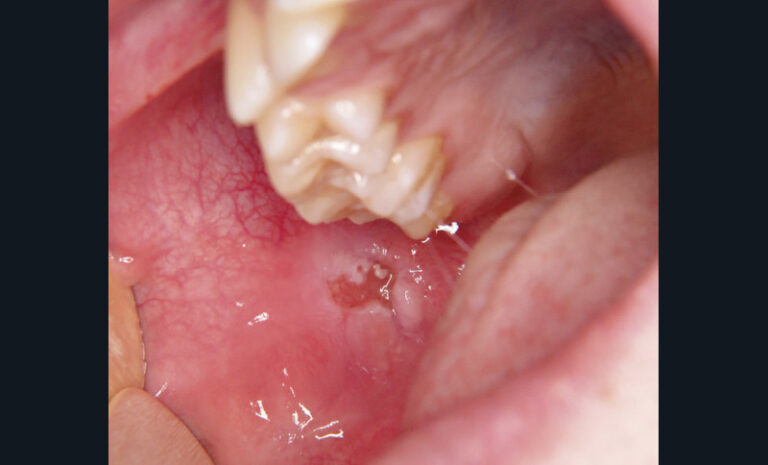
Le pemphigus vulgaire est une dermatose bulleuse auto-immune caractérisées par la production d’anticorps dirigés contre les protéines d’adhésion des cellules épithéliales entre elles (desmogléines 1 et 3). La conséquence est la formation de bulles superficielles qui laissent place à des érosions post bulleuses douloureuses sans tendance spontanée vers la cicatrisation (fig. 2).
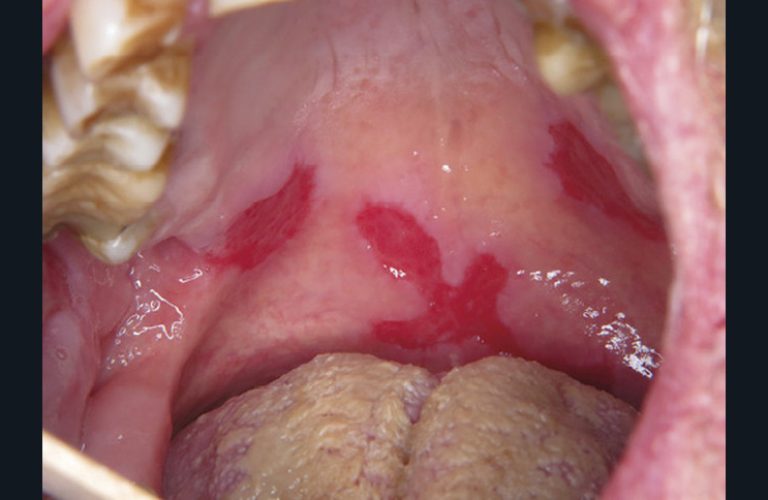
Le traitement du pemphigus est défini par un protocole national de soin. Il repose, pour les formes peu sévères (atteinte buccale peu étendue et cutanée inférieure à 5 %) avec un taux d’anticorps nul, sur le clobétasol en crème à appliquer trois fois/jour. En revanche, dès lors qu’il existe un taux d’anticorps circulants, le traitement repose sur un anticorps monoclonal anti CD20 le Rituximab (1 g administré à J0, J14, M6, M12 et M18) plus ou moins associé à une corticothérapie par voie générale. Le traitement du pemphigus se fait dans des services de dermatologie.
Granulomatose oro-faciale [6]
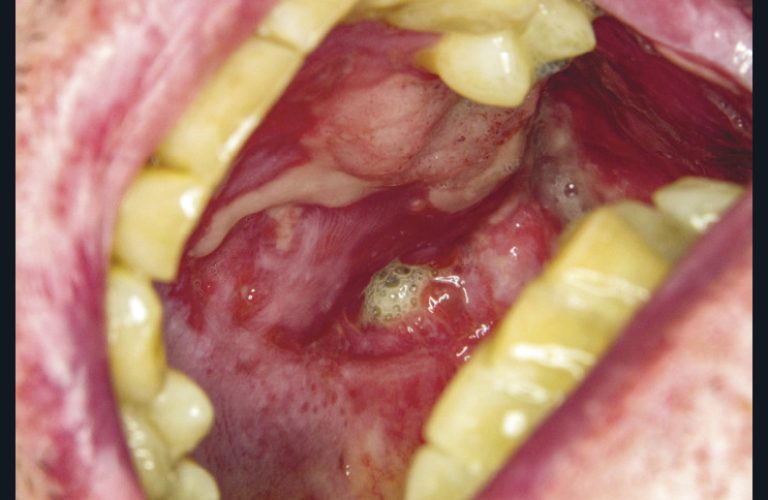
Les granulomatoses orofaciales peuvent être isolées ou faire partie du tableau clinique d’une maladie chronique inflammatoire de l’intestin. Les manifestations cliniques les plus typiques sont une macrochéilite (fig. 12) et des ulcérations linéaires (fig. 13). Le traitement de la machrochéilite repose en première intention sur une injection intra-lésionnelle de triamcinolone répétée une ou deux fois à un mois d’intervalle. Le traitement des ulcérations repose le plus souvent sur des anti TNF prescrits par le gastroentérologue.
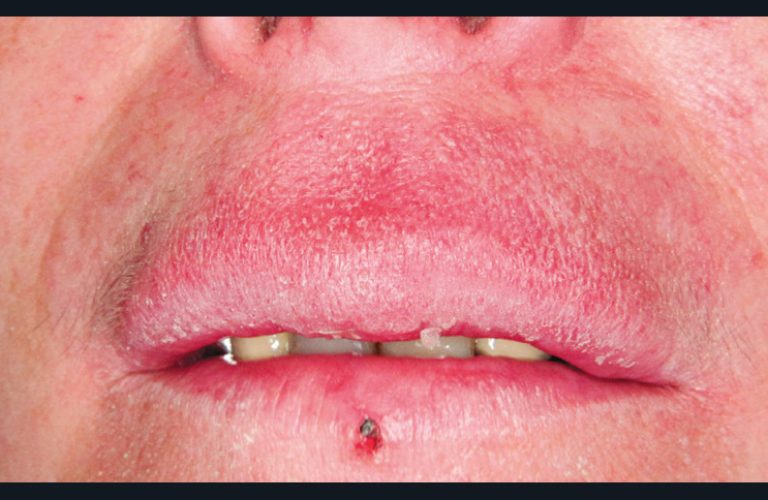
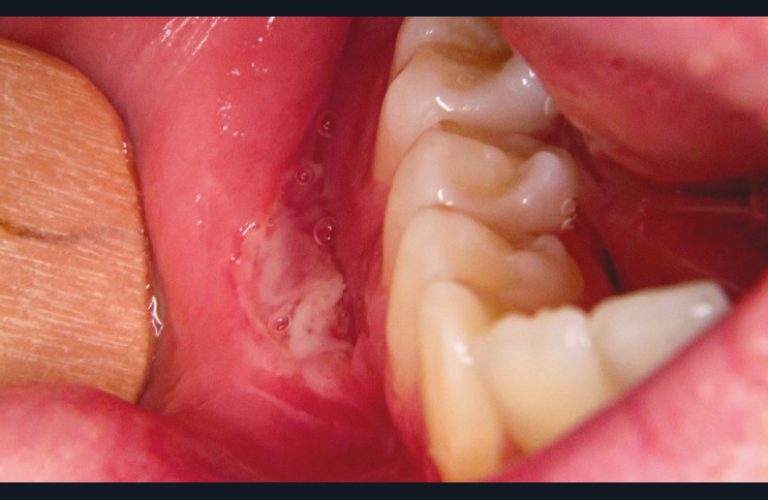
Érythème polymorphe [7]
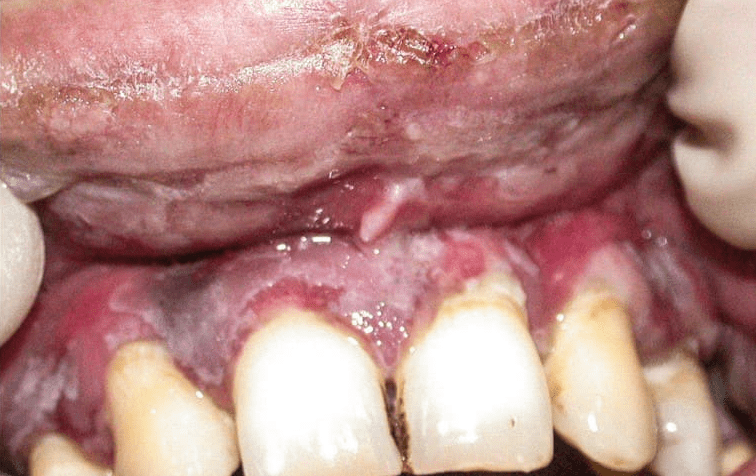
L’érythème polymorphe est une réaction dysimmunitaire secondaire, le plus souvent à une infection herpétique et plus rarement à mycoplasmes. Il se manifeste par des lésions cutanées typiques en cible (cocardes) et des ulcérations buccales douloureuses avec une gingivite érythémato- pultacée (fig. 14). La prévention des crises repose sur en traitement par aciclovir 500 mg/j pendant plusieurs mois. Le traitement des crises repose sur la corticothérapie per os (prednisolone 1 mg/kg/jour pendant quinze jours) pour réduire les symptômes et accélérer la cicatrisation.
Principales pathologies muqueuses d’origine infectieuse
Les pathologies infectieuses de la muqueuse buccale peuvent être d’origine bactérienne, virale ou fongiques.
Pathologies infectieuses d’origine bactérienne
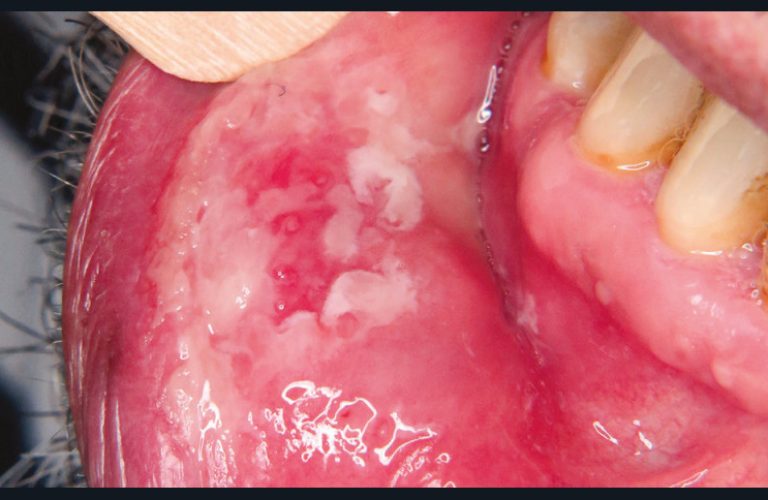
La syphilis [8] est une infection sexuellement transmissible (IST) liée au Treponema pallidum. Elle est en recrudescence en France. Les manifestations buccales sont le chancre (syphilis primaire), les syphilides secondaires (plaques fauchées, érythème, érosion, ulcération, stries lichénoïdes) (fig. 15) et les gommes de la syphilis tertiaire, beaucoup plus rares aujourd’hui. On distingue la syphilis latente précoce (inférieure à un an) et la syphilis latente tardive (supérieure à un an). Le traitement de première intention de la syphilis latente précoce, primaire et secondaire est une dose unique de benzathine pénicilline G (BPG) à 2,4 millions d’unités administrée par voie intramusculaire en une prise. En cas d’allergie ou de refus du traitement par voie parentérale, il est recommandé d’utiliser la doxycycline à la dose de 200 mg/j par voie orale pendant quatorze jours ou l’azythromycine 2 g en prise unique. Le traitement de la syphilis tertiaire ou latente tardive repose sur la benzathine pénicilline G (BPG) à 2,4 millions d’unités) une fois par semaine pendant trois semaines ou, si allergie, la doxycycline à la dose de 200 mg/j pendant trente jours.
Le syndrome de Fiessinger-Leroy-Reiter est une urétrite à Clamydia trachomatis qui associe une conjonctivite, une oligoartrite fébrile, des lésions palmo-plantaire pustulo croûteuse et des érosions palatines (fig. 16). Le traitement médicamenteux associe de la doxycycline 200 mg/jour et Kétoproféne 100 mg (2 cp/jour) pendant trois semaines.
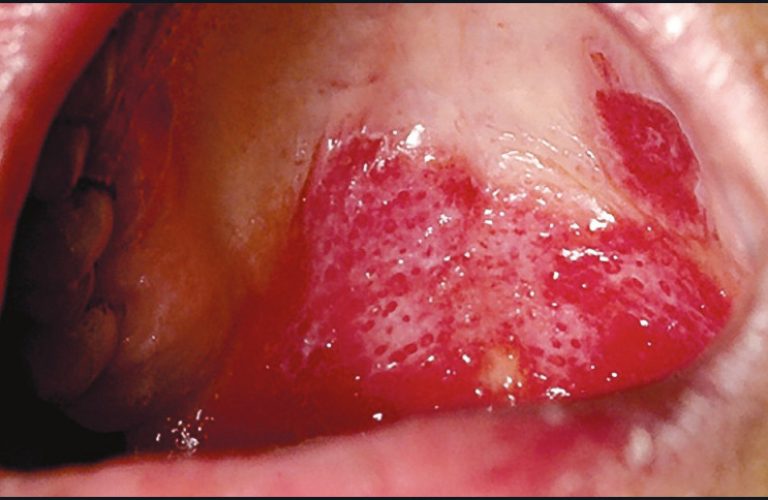
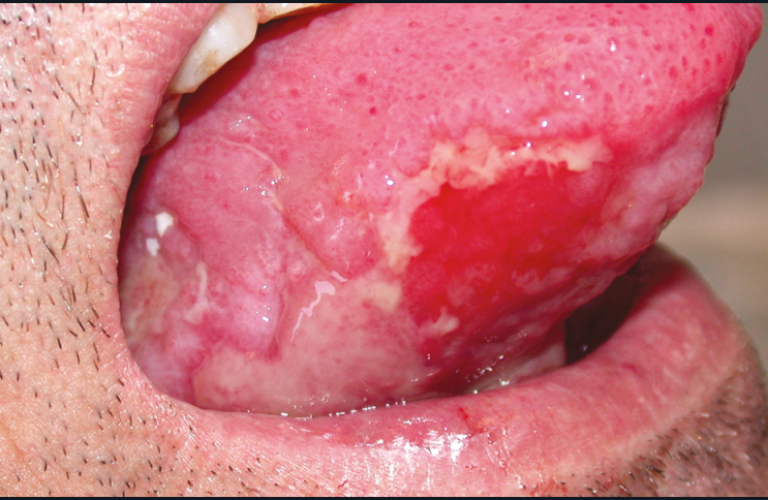
La tuberculose [9] est une maladie infectieuse due à une infection par Mycobacterium tuberculosis (bacille de Koch). L’atteinte pulmonaire est la plus fréquente. Les lésions buccales, exceptionnelles se manifestent par des ulcérations douloureuses de grande taille dues à une autocontamination par les crachats. Parfois, ces ulcérations sont à l’origine du diagnostic (fig. 17). Le traitement est prescrit par l’infectiologue. Pour une tuberculose non compliquée, il associe : pendant deux mois, Isoniazide, Rifampicine, Pyrazinamide et soit Ethambutol, soit Streptomycine ; puis quatre mois de traitement par Rifampicine et Isoniazide (recommandation OMS).
Pathologies infectieuses d’origine virale [10]
Il existe huit sérotypes de virus herpès pathogènes pour l’homme, responsables des infections herpétiques (HHV1 et deux anciennement HSV1 et 2), de la varicelle et du zona (HHV3, anciennement VZV), de la leucoplasie orale chevelue et de la mononucléose infectieuse (HHV4, anciennement EBV), des ulcérations à (HHV5, anciennement CMV), du sarcome de Kaposi (HHV8). HHV6 et 7 ne semblent pas être responsables de lésions orales. Seules les infections à HHV1, 2, 3, 4 et 5 sont douloureuses.
• Les infections herpétiques à HHV1 et HHV2 (anc. HSV1 et 2) se manifestent sous deux formes :
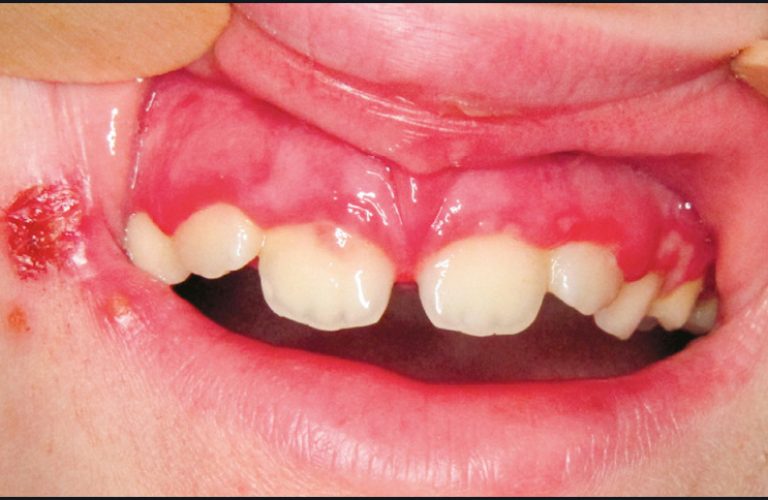
– la primo-infection, souvent caractérisée par une gingivostomatite érosive et vésiculeuse d’aspect polycyclique, qui évolue spontanément vers la guérison en une dizaine de jours (fig. 18). Le traitement est symptomatique. Le traitement médicamenteux de la douleur repose sur la prescription d’antalgiques de palier 1 à 3 en fonction de l’intensité de la douleur évaluée sur une échelle visuelle analogique ou numérique. Dans les formes sévères ou chez l’immunodéprimé, un traitement par antiviral peut être prescrit. Les posologies recommandées dans l’herpès orofacial sont les suivantes (source Vidal) :
> voie orale possible (adulte et enfant de plus de 2 ans) : aciclovir 200 mg cinq fois par jour, en utilisant la suspension buvable chez l’enfant avant 6 ans, ou valaciclovir 500 mg deux fois par jour pendant dix jours.
> voie orale impossible : aciclovir IV 5 mg/kg toutes les huit heures, ou si enfant de 3 mois à 2 ans, aciclovir IV 250 mg/m2 toutes les huit heures. Relais par la voie orale, si possible. Durée totale du traitement : cinq à dix jours.
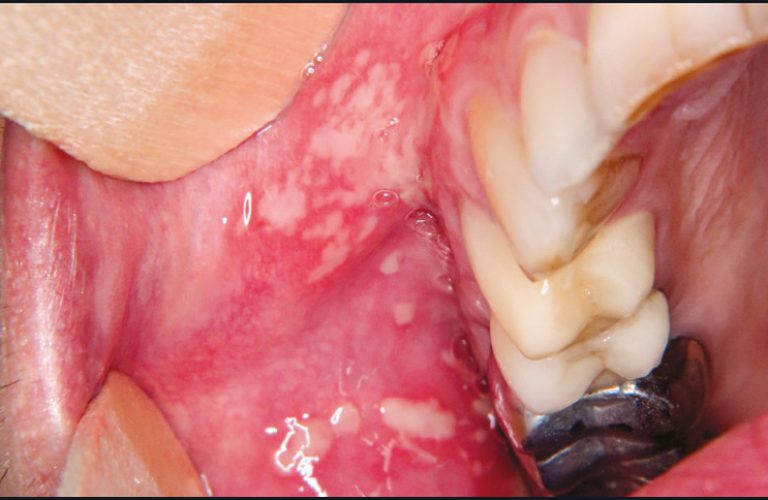
– les récurrences herpétiques se manifestent le plus souvent par un « bouton de fièvre » constitué de vésicules en bouquet qui se rompent pour former une croûte située à cheval sur la demi muqueuse et la peau des lèvres. Parfois, les récurrences peuvent se manifester par des ulcérations buccales douloureuses (fig. 19). Le traitement de l’herpès recommandé est (source Vidal) : valaciclovir 2000 mg deux fois par jour pendant un jour, la deuxième dose devant être prise environ douze heures après la première dose (au minimum six heures après). Le traitement ne doit pas excéder un jour, dans la mesure où il a été montré que sa prolongation au-delà de cette durée n’apportait aucun bénéfice clinique supplémentaire. Le traitement doit être instauré dès la survenue du tout premier symptôme (picotement, démangeaison ou sensation de brûlure).
- Les infections herpètiques à HHV3 (anc. VZV) se manifestent sous deux formes cliniques : la varicelle (primo-infection) et le zone (récurrence).
La varicelle est une fièvre éruptive de l’enfant caractérisée par des lésions vésiculeuses qui prédominent au niveau cutané. La bouche est souvent atteinte, mais les lésions sont au second plan.
Le zona se caractérise par des vésicules unilatérales correspondant à un territoire nerveux (fig. 20). Chez les patients immunocompétents de moins de 50 ans atteints d’un zona non ophtalmique d’intensité modérée, il est inutile de prescrire un antiviral. La guérison sera spontanée en une quinzaine de jours. Dans les autres cas, un traitement antiviral doit être instauré avant la soixante-quinzième heure qui suit l’éruption vésiculeuse. Chez le sujet immunocompétent, il faut prescrire 1 g de valaciclovir 3/jour pendant sept jours. Chez le sujet immunodéprimé : aciclovir par voie veineuse à la dose de 10 mg/kg toutes les huit heures chez l’adulte et 500 mg/m2 toutes les huit heures chez l’enfant, pendant une durée minimale de sept à dix jours. En complément, une prise en charge des douleurs aiguës doit être réalisée avec des antalgiques de palier 1 à 3 en fonction de l’intensité de la douleur.
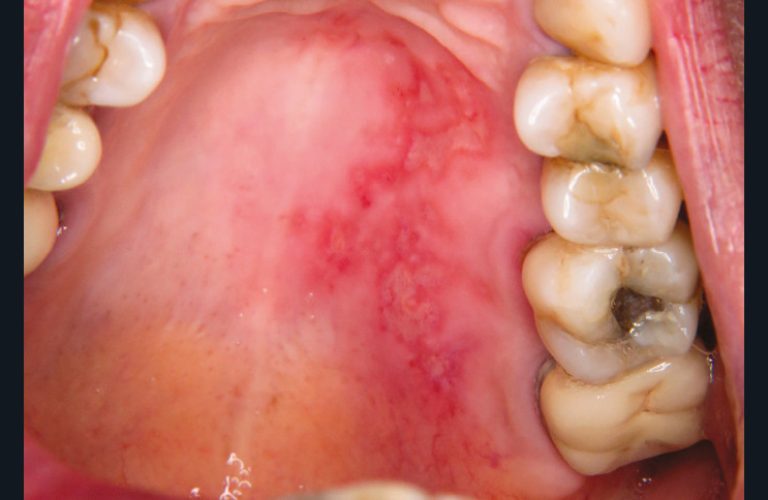
• Les infections herpétiques à HHV4 (anc. EBV) se manifestent sous deux formes cliniques, la mononucléose infectieuse douloureuse et la leucoplasie orale chevelue non douloureuse.
La mononucléose infectieuse se manifeste au niveau buccal, par un érythème pharyngé douloureux dans un contexte local de polyadénopathies et général d’asthénie. Le traitement repose sur la prise en charge symptomatique de la douleur par des antalgiques de palier 1 à 2 antipyrétiques en cas de fièvre associée.
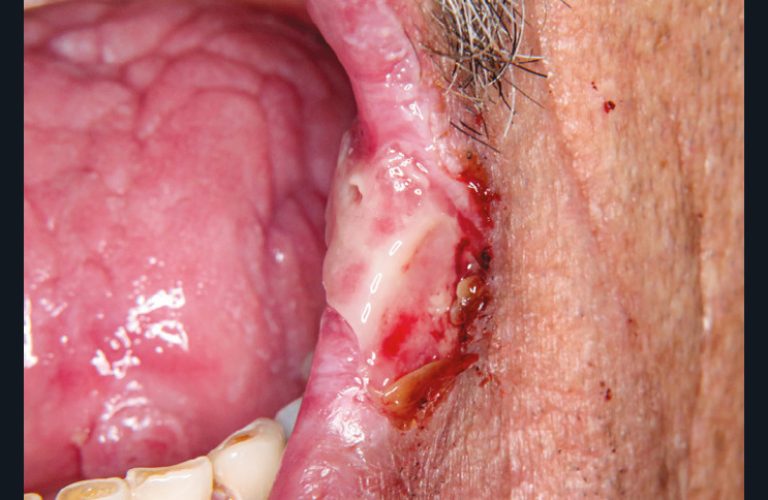
• Les infections herpètiques à HHV5 (anc. CMV) se manifestent exceptionnellement dans la cavité buccale par une ulcération de grande taille atypique douloureuse chez un patient immunodéprimé (fig. 21). Le traitement des infections à CMV chez le patient immunodéprimé repose sur Ganciclovir (5 mg/kg/douze heures en IV pendant deux à trois semaines).
Pathologies infectieuses d’origine fongique [11]
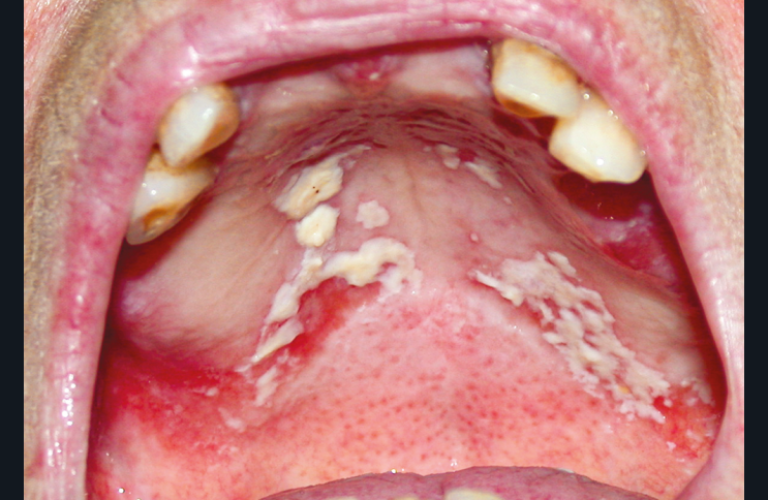
Le traitement médical repose sur la prescription d’antifongique d’action locale en première intention. Des bains de bouche d’amphotéricine B à 10 % (une cuillérée à café trois fois par jour, à garder pendant quelques minutes dans la bouche puis avaler) pendant une à deux semaines sont efficaces dans la majorité des cas. En cas de difficulté à réaliser des bains de bouche, du Fluconazole 50 à 100 mg/j en comprimé peut être prescrit en seconde intention pour une durée de une à deux semaines. L’itraconazole sera réservé aux patients HIV.
Le miconazole sous forme de comprimé mucoadhésif est une forme galénique intéressante qui doit être réservée à l’immunodéprimé selon l’AMM. Enfin, du kétoconazole en crème à 2 % pourra être prescrit pour traiter les perlèches candidosiques à raison d’une application intra- et extrabuccale pendant quinze à vingt-et-un jours. Du miconazole en gel buccal à 2 % pourra aussi être utilisé dans cette indication.
Principales pathologies muqueuses d’origine tumorale
Les tumeurs bénignes et malignes de la muqueuse buccale sont généralement non ou peu douloureuses, à l’exception des tumeurs à tropisme nerveux. Par exemple, le carcinome adénoïde kystique est une lésion qui se développe fréquemment aux dépens des glandes salivaires accessoires du palais. Elle est responsable de douleurs qui surviennent avant l’apparition de lésions muqueuses (fig. 23). Dans ce cas, la prise en charge symptomatique de la douleur peut retarder le diagnostic basé sur la biopsie [12].
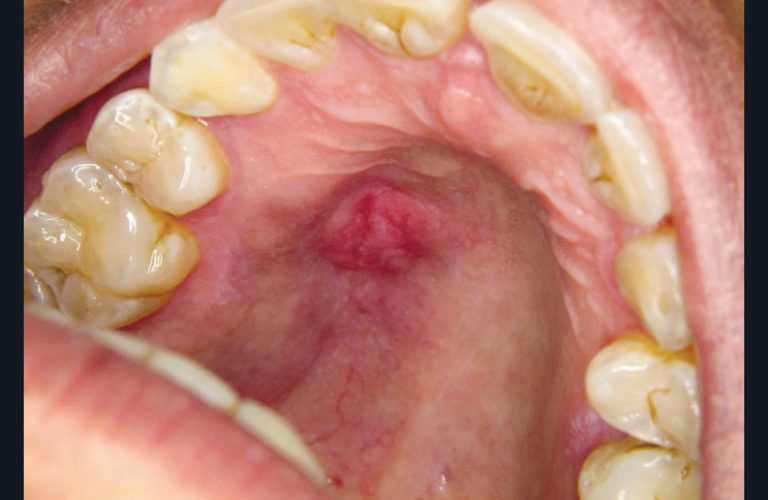
Principales « pathologies » muqueuses d’origine iatrogène
Les douleurs muqueuses d’origine iatrogène peuvent être secondaires à la réalisation de soins bucco-dentaires, la prise de médicaments, une radiothérapie ou un traitement chirurgical.
Soins dentaires
Les soins buccodentaires peuvent être à l’origine de douleurs muqueuses par excès de nociception. Leur traitement repose sur la prescription d’antalgiques de palier 1 à 2 en fonction de l’intensité des douleurs.
Médicaments
Les médicaments sont susceptibles d’induire une toxidermie se manifestant par des ulcérations buccales douloureuses. Il s’agit principalement de chimiothérapies, de thérapies ciblées (inhibiteurs de mTor) et du nicorandil [13].
Les ulcérations buccales dues à la chimiothérapie induisent de larges plages ulcérées sur les muqueuses non kératinisées (fig. 24).
L’intensité et la fréquence des mucites dépendent des traitements utilisés. Les mucites les plus sévères s’observent au cours des greffes de cellules-souches hématopoiétiques. Les mucites de grade 1 à 4 génèrent des douleurs. Le Grade 1 est caractérisé par des douleurs légères, le grade 2 correspond à une douleur modérée n’interférant pas avec l’alimentation, le grade 3 correspond à une douleur intense interférant avec l’alimentation, le grade 4 met en jeu le pronostic vital.
Le contrôle de la douleur chez ces patients conditionne l’alimentation et influe sur le pronostic vital. Le traitement des mucites repose sur le laser de basse énergie [14] et le contrôle de la douleur repose sur la morphine, le fentanyl transdermique et les bains de bouches de morphine à 2 %, selon les recommandations de la Multinational Association for Supportive Care in Cancer and the International Society for Oral Oncology (MASCC/ISOO) [15].
L’application de miel semble aussi significativement réduire la douleur et accélérer la cicatrisation.
Les ulcérations buccales secondaires à un traitement par inhibiteur de mTor sont aphtoides (fig. 25). Leur traitement repose sur l’application de clobétasol [13].
Radiothérapie [16]
La radiothérapie des cancers des voies aéro-digestives supérieures induit une mucite qui est fonction de la dosimétrie. Les premiers signes muqueux (kératose, érythème) apparaissent dès 10 Gy et sont majeurs au-delà de 30 Gy (ulcérations). Les mucites secondaires à la radiothérapie touchent les muqueuses kératinisées et non kératinisées (fig. 26). Le traitement des mucites secondaires à la radiothérapie est identique à celui des mucites secondaires à la chimiothérapie.
Chirurgie
Les interventions chirurgicales sur la muqueuse buccale sont génératrices de douleurs dont l’intensité est variable. Les interventions sur la muqueuse linguale sont particulièrement douloureuses et nécessitent le plus souvent l’utilisation d’antalgiques de pallier 2. L’ablation des fils de sutures est préconisée pour réduire l’inflammation induite par la résorption ou les tensions secondaires à la mobilité des tissus.
L’utilisation du laser diode pour la chirurgie des tissus mous réduit la douleur postopératoire jusqu’au septième jour, en comparaison d’une chirurgie à la lame froide.
L’application d’acide hyaluronique pourrait aussi diminuer la douleur muqueuse postopératoire, par exemple dans la zone de prélèvement palatin des greffes [17].
Conclusion
Le traitement de la douleur associée aux lésions des muqueuses orales repose en premier sur le traitement de la maladie. Dans la plupart des cas, un traitement antalgique associé peut être prescrit en complément du traitement étiologique. L’utilisation de topiques (acide hyaluronique, xylocaine, salicylés, AINS) apporte en général un bénéfice très limité.
Vous avez aimé cet article ?
Approfondissez la thématique en suivant la formation du Pr Jean-Christophe FRICAIN :
Pathologies de la muqueuse orale
Bibliographie
1. Fricain JC, Boisramé S, Chaux Bodard AG, Cousty S, Devoize L, Lesclous P et al. Référentiel internat chirurgie orale. Espace ID; 2019, 530 p.
2. Tziotzios C, Lee JYW, Brier T, Saito R, Hsu CK, Bhargava K et al.Lichen planus and lichenoid dermatoses: clinical overview and molecular basis. J Am Acad Dermatol. 2018 Nov;79(5):789-804.
3. Tziotzios C, Brier T, Lee JYW, Saito R, Hsu CK, Bhargava K et al.Lichen planus and lichenoid dermatoses: conventional and emerging therapeutic strategies. J Am Acad Dermatol. 2018 Nov;79(5):807-18.
4. Vaillant L, Samimi M. Aphtous ulcer and oral ulceration. Presse Med. 2016 Feb;45(2):215-26.
5. Rashid H, Lamberts A, Diercks GFH, Pas HH, Meijer JM, Bolling MC et al.Oral lesions in autoimmune bullous diseases: an overview of clinical characteristics and diagnostic algorithm. Am J Clin Dermatol. 2019 Dec;20(6):847-61.
6. Brès A, Paul G, Fricain JC. Cutaneous manifestation enabling early diagnosis of Crohn’s disease. Ann Dermatol Venereol. 2020 Oct 17:S0151-9638(20)30302-1.
7. . Trayes KP, Love G, Studdiford JS. Erythema lultiforme: recognition and management. Am Fam Physician. 2019 Jul 15;100(2):82-8.
8. Campana F, Carvelli J, Fricain JC, Vergier B, Boralevi F, Kaplanski G. Reached multifocal secondary syphilis: a case presentation. Rev Stomatol Chir Maxillofac Chir Orale. 2016 Apr;117(2):104-7.
9. D’Elbée JM, Bernard N, Morlat P, Fricain JC et al. Ulcération buccale avec dysphagie révélatrice d’une tuberculose pulmonaire. MBCB. 2012;18:39-43.
10. Balasubramaniam R, Kuperstein AS, Stoopler ET. Update on oral herpes virus infections. Dent Clin North Am. 2014 Apr;58(2):265-80.
11. Hellstein JW, Marek CL. Candidiasis: red and white manifestations in the oral cavity. Head Neck Pathol. 2019 Mar;13(1):25-32.
12. Armstrong LTD, Subramaniam SS, Borgna S. Adenoid cystic carcinoma of the palate with isolated cutaneous metastasis: a unique case and review of current and future treatment modalities of metastatic disease. Int J Oral Maxillofac Surg. 2020 Jun;49(6):700-8.
13. Fricain JC, Cellerié K, Sibaud V, Catros S, Taïeb A, Merville P. Oral ulcers in kidney allograft recipient treated with sirolimus. Ann Dermatol Venereol. 2008 Nov;135(11):737-41.
14. He M, Zhang B, Shen N, Wu N, Sun J. A systematic review and meta-analysis of the effect of low-level laser therapy (LLLT) on chemotherapy-induced oral mucositis in pediatric and young patients. Eur J Pediatr. 2018 Jan;177(1):7-17.
15. Lalla RV, Bowen J, Barasch A, Elting L, Epstein J et al. MASCC/ISOO clinical practice guidelines for the management of mucositissecondary to cancer therapy. Mucositis guidelines leadership group of the multinational association of supportive care in cancer and international society of oral oncology (MASCC/ISOO). Cancer. 2014 May 15;120(10):1453-61.
16. Liu TM, Luo YW, Tam KW, Lin CC, Huang TW. Prophylactic and therapeutic effects of honey on radiochemotherapy-induced mucositis: a meta-analysis of randomized controlled trials. Support Care Cancer. 2019 Jul;27(7):2361-70.
17. Yıldırım S, Özener HÖ, Do an B,Kuru B. Effect of topically appled hyaluronic acid on pain and palatal epithelial wound healing: a Qn examiner-masked randomized, controlled trial. J Periodontol. 2018 Jan;89(1):36-45.
À propos de l'auteur
- Spécialiste qualifié chirurgie orale
- Responsable de l’Unité d’Activité Médicale des pathologies de la muqueuse orale CHU Bordeaux
- Directeur d’unité INSERM 1026 (2016 à 2021)
-
Pathologies de la muqueuse
Les clés pour mieux les diagnostiquer- Programme intégré
- Action DPC 99F92325023
- 12 h en E-learning
- 100% pris en charge (924 €)
Dernière mise à jour le 19 juillet 2024
