Imagerie en odontologie pédiatrique : indications, modalités et précautions
Résumé
L’examen d’imagerie médicale est une étape non systématique, en fonction de l’examen clinique du patient, souvent riche d’informations lorsqu’il est indiqué. Formidable outil de diagnostic, cet examen n’est cependant pas un acte anodin, en particulier chez l’enfant et l’adolescent. En effet, la population pédiatrique est la plus vulnérable vis-à-vis des rayonnements ionisants. Le respect des deux grands principes de la radioprotection en odontologie est d’autant plus essentiel chez ces patients : justification des examens, optimisation des procédures.
Implication clinique
Choisir l’examen d’imagerie le plus adapté et savoir optimiser les procédures radiologiques en Odontologie pédiatrique constituent les clés pour obtenir l’image et l’information souhaitées pour l’irradiation la plus faible possible.
Traiter la problématique de l’imagerie odontologique pédiatrique revient à se questionner sur le respect de deux grands principes de radioprotection des patients en odontologie, que sont la justification des examens radiographiques d’une part, et leur optimisation d’autre part. Si ces principes sont également valables chez l’adulte, ils présentent une importance accrue chez l’enfant, ce dernier étant plus vulnérable vis-à-vis des rayonnements ionisants. L’examen d’imagerie médicale en odontologie pédiatrique constitue, comme chez l’adulte, un examen dit complémentaire. La décision de réaliser ou non cet acte doit se faire en fonction du contexte de la consultation, des données de l’interrogatoire et de l’anamnèse, et des informations délivrées par l’examen clinique préalable. Une radiographie ne doit jamais être effectuée sans avoir évalué l’ensemble de ces paramètres. Dans de nombreux cas, une information diagnostique additionnelle essentielle est apportée. Néanmoins, la prévention des risques associés aux rayonnements ionisants ne doit pas être négligée, notamment chez les plus jeunes. Avant chaque radiographie, une évaluation individuelle du rapport bénéfice/risque doit systématiquement être réalisée. L’examen ne sera alors effectué que si le résultat est susceptible d’améliorer ou de modifier la prise en charge de l’enfant ou de l’adolescent. Après avoir présenté les risques biologiques inhérents au radiodiagnostic pédiatrique et les moyens de les réduire, nous détaillerons les indications de l’imagerie conventionnelle, ainsi que les apports de l’imagerie sectionnelle en odontologie pédiatrique.
EFFETS BIOLOGIQUES, DOSIMÉTRIE ET OPTIMISATION
Effets biologiques
Dans le domaine de l’imagerie médicale, deux types de risques existent (1) :
• les effets déterministes apparaissent rapidement à partir d’une valeur seuil pour des doses élevées, et la gravité des effets est proportionnelle à la dose. Le seuil d’apparition ne peut être franchi dans les cabinets dentaires,
• les effets stochastiques dits aléatoires regroupent les effets héréditaires et néoplasiques. Ils sont sans seuil et a priori susceptibles d’apparaître dès la première radiographie réalisée. En cas d’apparition, leur survenue est retardée (de quelques années à plus d’une dizaine d’années) et ils sont graves d’emblée, quelle que soit la dose. Ces effets sont aspécifiques donc non quantifiables (il n’est pas possible aujourd’hui de prouver qu’un cancer serait seulement dû aux rayons X…). Les précautions prises dans les cabinets dentaires visent à se prémunir de ces effets stochastiques.
La population pédiatrique fait partie des groupes les plus vulnérables vis-à-vis des rayonnements ionisants. Si l’adhésion aux deux grands principes de radioprotection doit être la règle chez tous les patients, quel que soit leur âge, le contrôle et le respect de ces règles doivent être encore plus soutenus dans nos spécialités pédiatriques. Quelles en sont les raisons ? Déjà, en 1937, la célèbre phrase de Claparède, « l’enfant n’est pas un adulte en miniature […] un enfant n’est pas seulement plus petit, mais aussi différent », dévoilait l’entité à part entière que constituait l’enfant. Ceci se vérifie également dans le domaine de la radioprotection en odontologie, même si les raisons sont différentes :
• d’un point de vue anatomique, la taille de l’enfant et par conséquent son volume sont réduits. Or, s’il existe des dimensions de films ou de capteurs adaptées, ce n’est pas le cas par exemple des cônes radiogènes qui vont irradier une surface, soit donc un volume proportionnellement plus important par rapport au volume total de l’organisme,
• d’un point de vue physiologique, l’organisme en construction de l’enfant est le cadre de nombreuses mitoses et présente de nombreuses cellules non différenciées. Selon la loi de Bergonié et Tribondeau (1906), plus une cellule est indifférenciée, plus elle se multiplie, moins elle est radiorésistante (1). La proportion de moelle osseuse au niveau du crâne est, de plus, supérieure à celle de l’adulte,
• d’un point de vue espérance de vie, l’enfant a logiquement plus de chances de vivre longtemps. Or, les effets des rayonnements ionisants étant cumulatifs, il présente donc plus de risque de développer un jour un cancer.
Dosimétrie
Afin de bien saisir quel est le poids d’une radiographie dentaire, il convient de la comparer à l’exposition aux rayonnements d’origine naturelle. Cette dernière a été évaluée en Ile-de-France à 2,4 mSv/an/habitant soit
6,5 µSv par habitant par jour. Comparativement, l’exposition aux irradiations médicales est évaluée à 1,1 mSv/an/habitant, l’odontologie ayant un poids très faible dans l’estimation de ce chiffre. Cette spécialité représentait environ 26 % des actes pour seulement moins de 0,1 % de la dose efficace collective (2). Les doses efficaces sont : de 1 à 8 µSv pour un cliché rétroalvéolaire, de 4 à 30 µSv pour un orthopantomogramme, de 2 à 3 µSv pour une téléradiographie. Pour les appareils de tomographie volumique numérisée, d’importantes disparités existent selon les appareils et les dimensions de champs utilisés. Une étude menée par une équipe britannique a mis en évidence un risque stochastique majoré lorsque des examens tomodensitométriques ont été réalisés durant l’enfance (3). L’examen tomodensitométrique demeure en effet le plus lourd d’un point de vue dosimétrique chez l’enfant et l’adolescent dans le domaine dento-maxillo-facial. En 2002, il représentait 8 % des examens et délivrait 41 % de la dose liée aux expositions médicales (4).
Dans notre pratique, nous n’utilisons que de très faibles doses pour lesquelles nous appliquons un principe de précaution. Cordiolani parle de radiologie légère pour évoquer l’imagerie dentaire (1). Néanmoins, dans notre spécialité pédiatrique, il convient de réduire l’exposition de 50 % par rapport à une norme moyenne adulte chez les enfants les plus jeunes, et de 25 % chez les 4-15 ans (5).
Optimisation des procédures
L’optimisation regroupe l’ensemble des procédures visant à réduire les rayonnements ionisants émis à un niveau aussi bas qu’il est raisonnablement possible (principe ALARA pour As Low As Reasonably Achievable) tout en obtenant l’information diagnostique souhaitée. En pratique, cela passe par le choix et la maintenance de l’équipement radiologique, le respect des protocoles, et l’assurance qualité. C’est la synergie de ces procédés d’optimisation qui permet d’obtenir une exposition minimale des jeunes patients aux rayonnements ionisants. Nous en présentons certains aspects plus spécifiques à l’odontologie pédiatrique.
Tube radiogène
L’un des inconvénients du cône radiogène en imagerie intra-orale pédiatrique demeure le diamètre du tube. Que l’on soit en présence d’un enfant ou d’un adulte, le diamètre du cylindre (6 cm) ne varie pas. La surface, et par conséquent le volume irradié par rapport au volume total de l’organisme seront plus importants chez l’enfant. Selon le type de dent examinée (sélectionné via la commande du générateur), l’exposition aux rayons X sera différente, minimisée en denture déciduale et dans les régions incisives. La collimation rectangulaire, optionnelle ou faisant partie intégrante de l’appareil, correspond à une extrémité du tube de forme rectangulaire adaptée aux dimensions d’un film radiographique standard, soit 4,5 cm x 3,5 cm. Elle permet par conséquent de réduire la surface irradiée de 28 cm² à 16 cm², soit une réduction de l’ordre de 45 %, ce qui n’est pas neutre (6). Néanmoins, certaines incidences (exploration des régions postérieures maxillaires) peuvent devenir plus complexes à réaliser avec cette collimation en raison de l’alignement nécessaire du récepteur avec le collimateur. L’utilisation d’un appareil muni d’un long cône (40 cm) permet également de réduire les doses reçues tout en améliorant la précision des mesures sur les images obtenues.
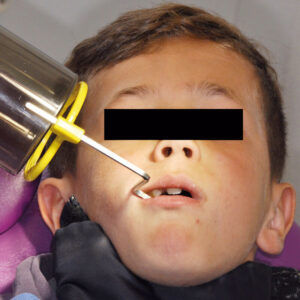
Un nouveau type de tube radiogène a récemment fait son apparition sur le marché constituant une réelle évolution (fig. 1).

Cet appareil intègre un cône radiogène (Xmind Unity®, Sopro-Acteon®) associé à un récepteur de type capteur CCD (Sopix² inside®, Sopro-Acteon®). Tout l’intérêt du système réside en un calcul en temps réel au sein du capteur de l’énergie nécessaire pour obtenir une image de qualité en s’adaptant aux paramètres cliniques du jeune patient. Une fois l’énergie utile et suffisante obtenue, le capteur envoie instantanément une information au générateur qui stoppe alors l’émission de rayons X. Ce système fonctionne donc à la manière du système de contrôle automatique de l’exposition (technique smart beam) retrouvé sur certains appareils CBCT. Pour une intensité et une tension définies, il permet donc d’adapter le temps d’exposition aux rayons X aux caractéristiques du patient tout en assurant une meilleure ergonomie de l’ensemble, et un archivage des doses reçues et « économisées ».
Les appareils numériques récents permettant de réaliser des orthopantomogrammes ou des téléradiographies offrent la possibilité de sélectionner les zones d’intérêts en utilisant une collimation avec un bénéfice dosimétrique non négligeable.
Récepteurs
Les récepteurs regroupent à la fois les films argentiques, les écrans radioluminescents à mémoire (ERLM) et les capteurs radiovisiographiques (RVG) utilisant majoritairement des capteurs CCD (charge coupled device). Plusieurs dimensions de récepteurs existent (5) : la taille 0 (pédiatrique, 2 x 3 cm), la taille 1 (2 x 4 cm), la taille 2 (standard adulte, 3 x 4 cm), la taille 3 (rétrocoronaire adulte), la taille 4 (occlusal, 5,5 x 7,5 cm). Chez l’enfant, certains récepteurs pourront parfois être détournés de leur fonction initiale (exemple du récepteur de taille 2 utilisé pour le mordu occlusal en denture temporaire).
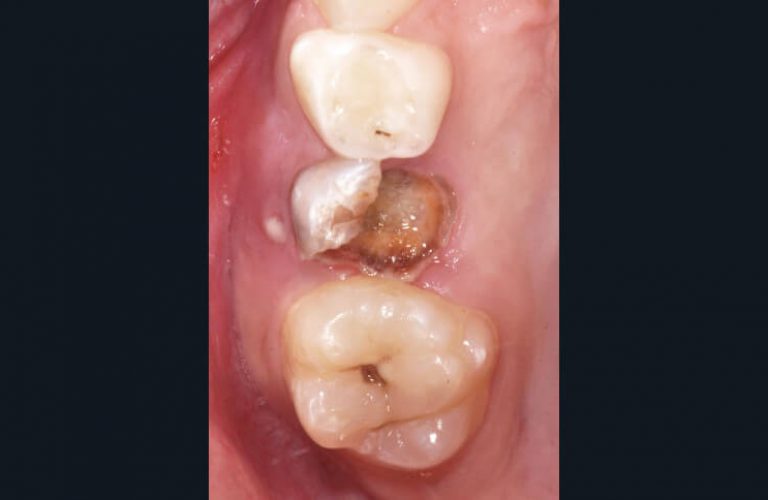
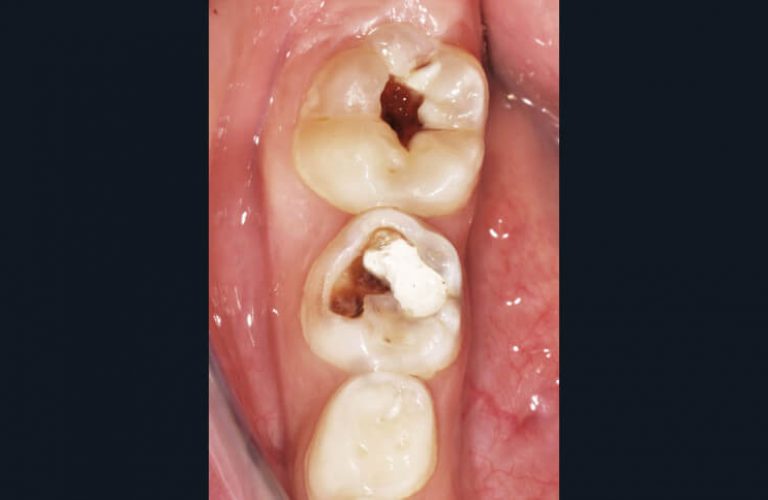
L’imagerie intra-orale numérique est depuis plusieurs années en constante évolution et répond aujourd’hui parfaitement aux besoins des praticiens (7). Elle offre à ces derniers le choix entre deux systèmes relativement différents utilisant les capteurs RVG ou les écrans ERLM. Si les capteurs permettent l’acquisition d’une image de manière instantanée, ils demeurent plus encombrants et moins ergonomiques en bouche. Ils sont de ce fait moins adaptés aux enfants. Bien que des capteurs de taille 0, 1 ou 2 existent, les praticiens utilisant cette technologie disposent en général d’un seul modèle pour des raisons de coût matériel. Les ERLM ou écrans phosphores, eux, nécessitent une étape de traitement supplémentaire qui demeure relativement rapide. Ils offrent tous les avantages de l’imagerie argentique, ceux du numérique en plus. Le faible coût des écrans comparés aux capteurs RVG permet de disposer de plusieurs dimensions de récepteurs (4 ou 5 tailles généralement disponibles selon les fabricants) (fig. 2) et de s’adapter à la situation clinique ce qui constitue un avantage indéniable dans le domaine de l’odontologie pédiatrique (fig. 3).


Angulateurs et porte-récepteurs
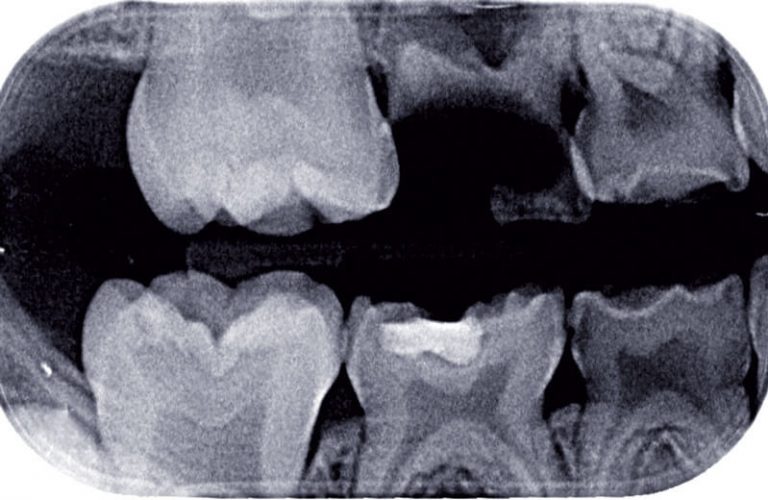
La standardisation des clichés et des différentes incidences doit être la règle. Elle permet de comparer les images et de suivre l’évolution d’une lésion dans le temps par exemple. L’utilisation d’angulateurs en imagerie intra-orale, que l’on peut nommer porte-récepteurs (porte-film, porte-capteur, porte-écran), garantit la reproductibilité des clichés, un meilleur centrage du faisceau primaire, une stabilité du récepteur en bouche, et des mesures proches de la réalité clinique (fig. 4).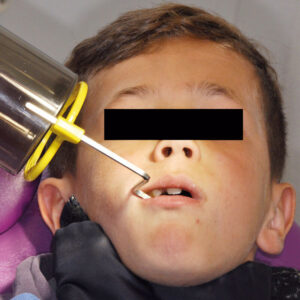
Tabliers, colliers
Les glandes salivaires et la thyroïde sont les organes à risque en imagerie odontologique. La thyroïde est l’un des organes les plus radiosensibles avant l’âge de 15 ans. Les glandes salivaires, quant à elles, moins radiosensibles, se trouvent par contre fréquemment dans le faisceau primaire, zone à risque maximale. Les colliers thyroïdiens (0,5 mm équivalent plomb) vont protéger le sternum et la glande thyroïde (fig. 4). Leur utilisation est recommandée, car la thyroïde se trouve régulièrement proche du faisceau primaire (9). Les écrans thyroïdiens (MACO X-ray™) sont des plateaux en forme de haricot de 0,5 mm d’épaisseur équivalent plomb, tenus par le patient par le biais d’une poignée et maintenus sous le menton contre le cou. Ils permettent également une protection de la thyroïde. Chez l’enfant et l’adolescent, les bénéfices de la protection des rayons X en utilisant un tablier (épaisseur comprise entre 0,25 mm à 0,5 mm équivalent plomb) s’avèrent relativement moins importants qu’en utilisant le collier thyroïdien dans le domaine de l’imagerie odontologique (10).PRINCIPALES INDICATIONS D’IMAGERIE CONVENTIONNELLE
Le principe de justification correspond à la confirmation argumentée de l’indication clinique et du choix de la technique d’imagerie (6). Certains auteurs ont montré les bénéfices apportés par le suivi des recommandations dans le cadre de la détection de lésions carieuses (11, 12, 13). De manière générale, pour répondre aux recommandations, le praticien doit identifier les patients nécessitant une radiographie dans un contexte clinique particulier tout en optimisant l’exposition aux rayonnements ionisants en la maintenant à un niveau le plus faible possible sans nuire à la qualité diagnostique de l’image (14). Si une radiographie n’est pas supposée modifier le diagnostic, le plan de traitement, ou amener une information complémentaire, elle ne doit en aucun cas être réalisée (14). L’essentiel ne doit pas être occulté, à savoir une qualité de radiographie suffisante (fig. 5) et un diagnostic de qualité. Enfin, le consentement du patient ou des parents doit être obtenu avant de réaliser tout cliché (6).
Détection des lésions carieuses
Pour détecter les stigmates d’une éventuelle maladie carieuse, différentes méthodes de diagnostic, conventionnelles ou plus modernes, existent (16) : • l’examen visuel : il consiste à observer les tissus nettoyés et séchés, de préférence avec des moyens de grossissement, • la perception tactile par sondage : elle est à proscrire aujourd’hui, pouvant entraîner des lésions irréversibles au niveau des tissus déminéralisés ou une contamination de certains sites, • la radiographie : le cliché de choix demeure dans la plupart des cas le cliché rétrocoronaire dont le terme anglo-saxon est bite wing (17), • la fluorescence laser : elle fournit des indications diagnostiques qualitatives ou quantitatives selon les systèmes employés (SoproCare®, Acteon®/DIAGNOdent®, Kavo®/ QLF™), • la transillumination par fibre opti-que : son appréciation reste relativement subjective et demeure peu fiable pour les lésions amélaires, • les systèmes électriques. Selon les cas, certaines méthodes auront une meilleure sensibilité, et d’autres une meilleure spécificité. La radiographie rétrocoronaire, associée à l’examen visuel, demeure encore aujourd’hui une méthode efficace de dépistage de la maladie carieuse. Elle renseigne également sur le stade physiologique d’une dent temporaire, le degré d’immaturité d’une dent permanente, ou encore les conséquences pulpo-parodontales d’une lésion carieuse. Ces informations vont conditionner certaines thérapeutiques. Néanmoins, si l’on prend le cas des lésions occlusales amélaires en denture temporaire par exemple, le DIAGNOdent®, associé à l’examen visuel, s’avère plus efficace que la radiographie (18)… Quelle que soit la denture, l’évaluation du risque carieux, qualifiant le risque carieux d’élevé ou de faible (19, 20), permet d’évaluer l’intervalle de temps minimum nécessaire entre deux bilans rétrocoronaires (tableau 1).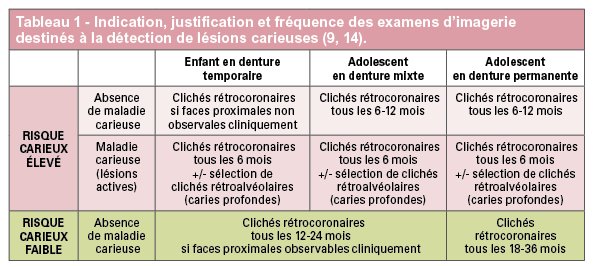
En denture temporaire
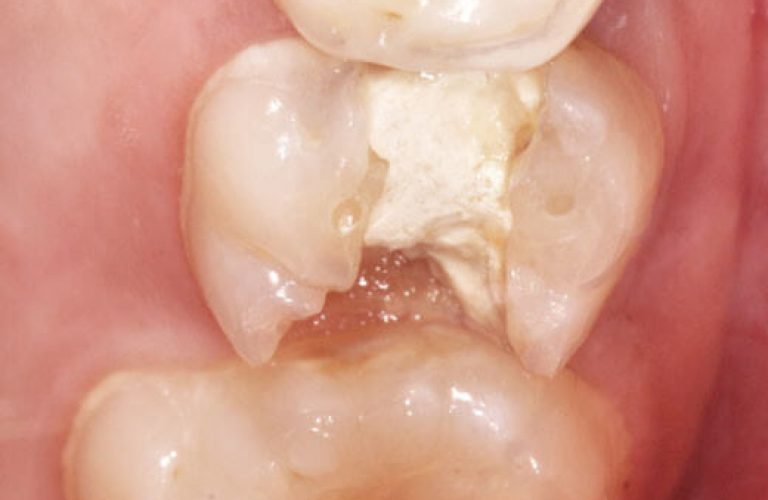
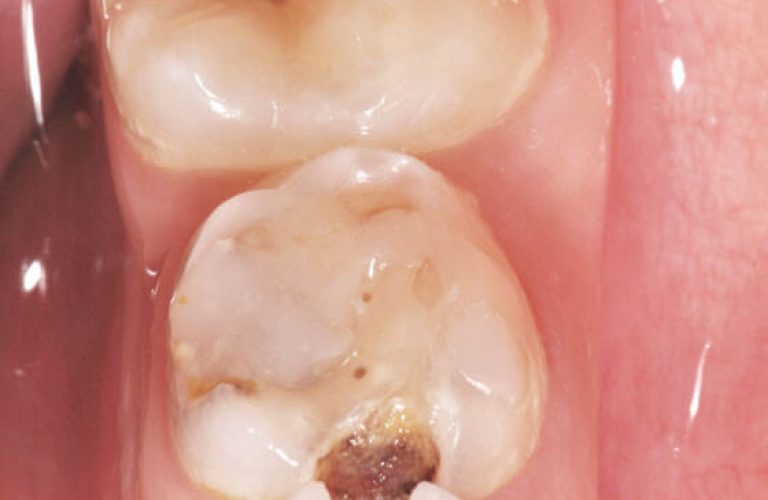
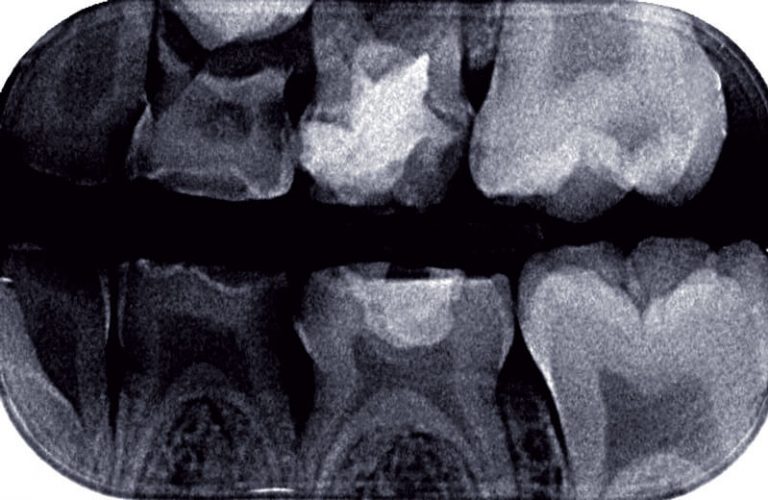
En denture temporaire, les clichés rétrocoronaires sont indiqués chez les enfants à risque carieux élevé de moins de 5 ans, en particulier pour la détection des lésions proximales des secteurs latéraux. Ils sont renouvelés avec un intervalle de 6 à 12 mois (6, 14, 21). Lorsque le risque carieux est faible, en présence de diastèmes permettant un examen visuel direct, la réalisation de ces clichés n’est pas indiquée. Elle le devient avec un intervalle d’au moins un an sans diastèmes (14). À l’âge de 6 ans, la fermeture des diastèmes inhérente à l’éruption des premières molaires permanentes augmente le risque de lésions des faces proximales des dents temporaires et implique la réalisation de clichés rétrocoronaires (21). Ce type de cliché permet d’observer, avec la meilleure incidence sur une seule image à la fois, les couronnes d’un groupe de dents maxillaires et du groupe de dents antagonistes mandibulaires. Dans le cadre précis de cette indication, un seul cliché rétrocoronaire suffit le plus souvent par côté exploré alors qu’il aurait fallu deux clichés si des incidences rétro-alvéolaires avaient été utilisées (fig. 6 a à g). Cependant, en présence de lésions sévères (ICDAS 6 voire 5), un cliché rétroalvéolaire est préférable.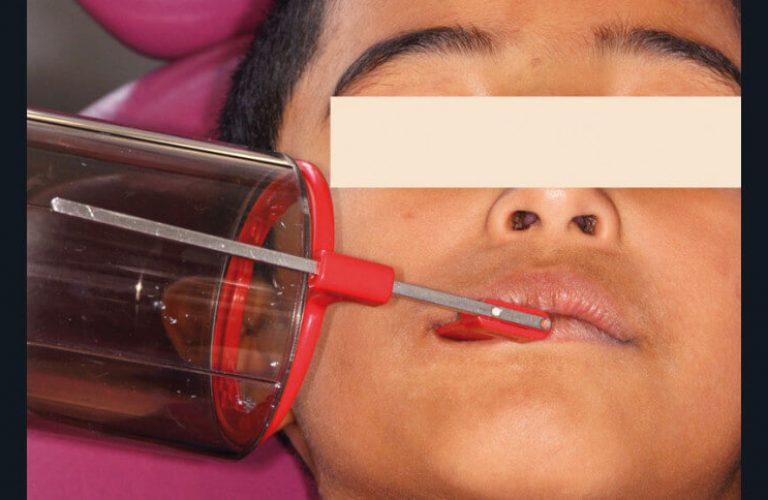
a) Cas clinique 1. Orientation du cône radiogène et utilisation d’un porte-récepteur pour réaliser des clichés rétro-coronaires chez un enfant de 7 ans. L’angulation est de 15° par rapport au plan horizontal.
Des clichés rétro-alvéolaires sélectifs seront réalisés ensuite (lésions carieuses profondes).
En denture mixte et adulte jeune
En denture mixte comme en denture définitive chez l’adolescent, les clichés rétrocoronaires postérieurs sont réalisés au moins une fois par an en cas de risque carieux élevé (8, 14). En l’absence de maladie carieuse, ces examens sont recommandés au moins tous les 2 ans en denture mixte et au moins tous les 3 ans en denture adulte jeune (14). L’examen rétrocoronaire généralement réalisé dans le cadre du dépistage de lésions carieuses proximales peut permettre la mise en évidence d’éventuelles lésions carieuses dentinaires occlusales ou caries cachées (lésions ampullaires) siégeant sous un émail a priori sain ou sous des sillons légèrement infiltrés (8). L’orthopantomogramme présente, quant à lui, une capacité diagnostique moins élevée pour le dépistage des lésions carieuses. Néanmoins, quelle que soit la denture, il pourra être indiqué dans les cas de maladie carieuse sévère atteignant un nombre élevé de dents (9).Traumatologie
En traumatologie, l’examen complémentaire radiographique s’impose pour des raisons diagnostiques, médico-légales, de planification thérapeutique, et de suivi (22). L’ensemble des dents de la région traumatisée doivent être radiographiées même en l’absence de lésion traumatique (recherche d’éventuelles fractures radiculaires). Il permet de conserver un ou plusieurs clichés qui serviront de référence avant d’entamer un suivi qui sera à la fois clinique et radiologique. La fréquence des contrôles sera fonction de l’âge et du type de traumatisme. Si des guides des examens radiographiques à réaliser en fonction des types de traumas existent, il est nécessaire d’adapter ces schémas aux conditions cliniques observées. Examens d’imagerie réalisés au fauteuil en denture temporaire (tableaux 2 et 3)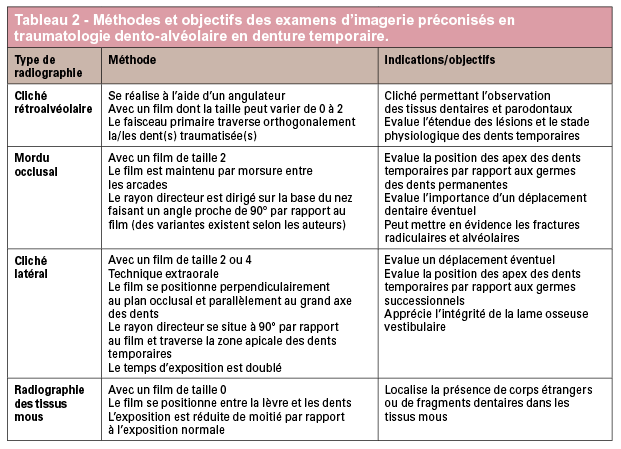
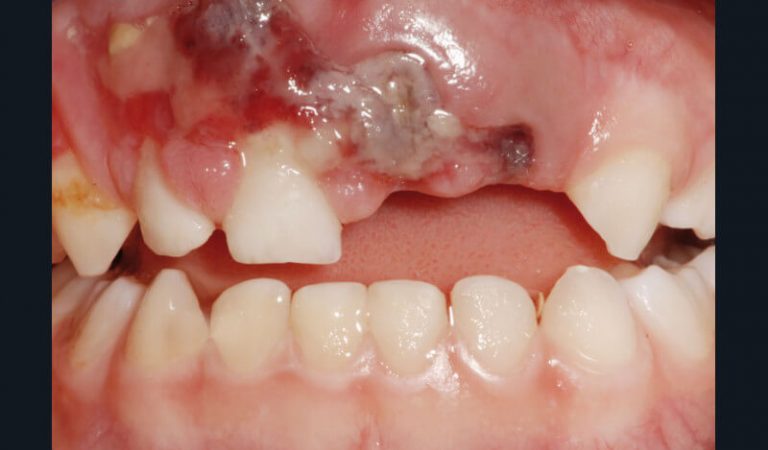
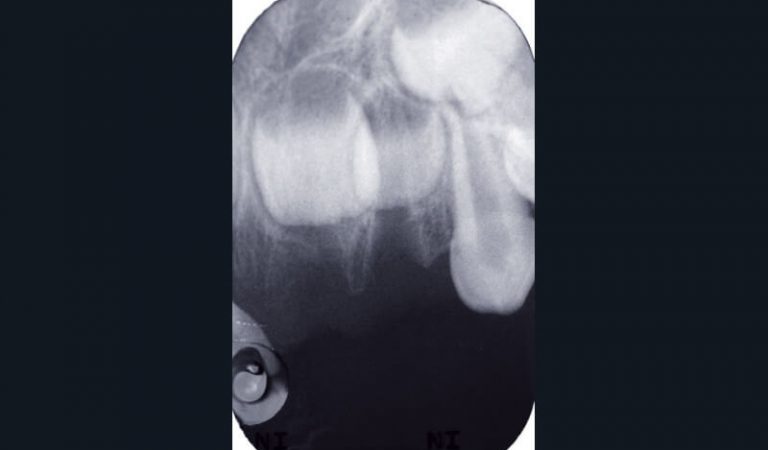
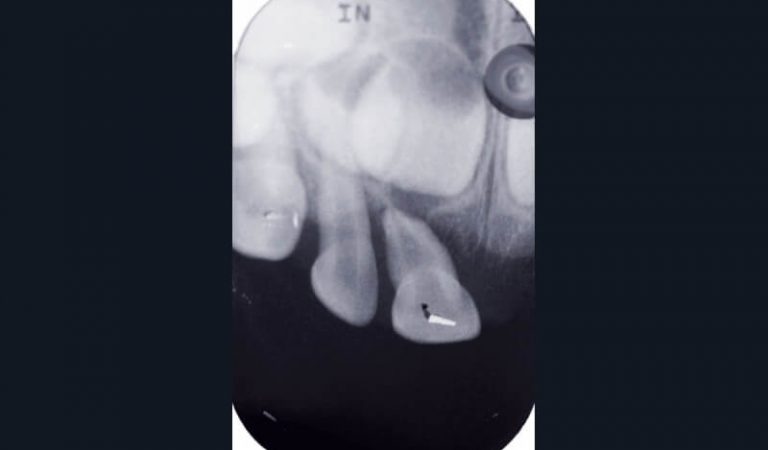
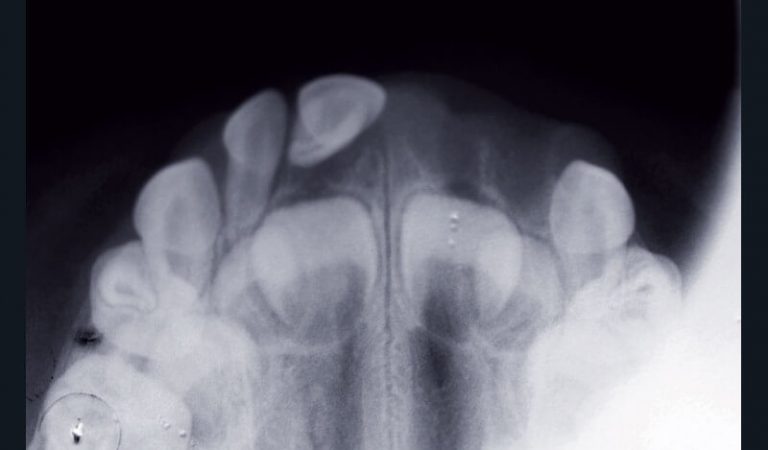
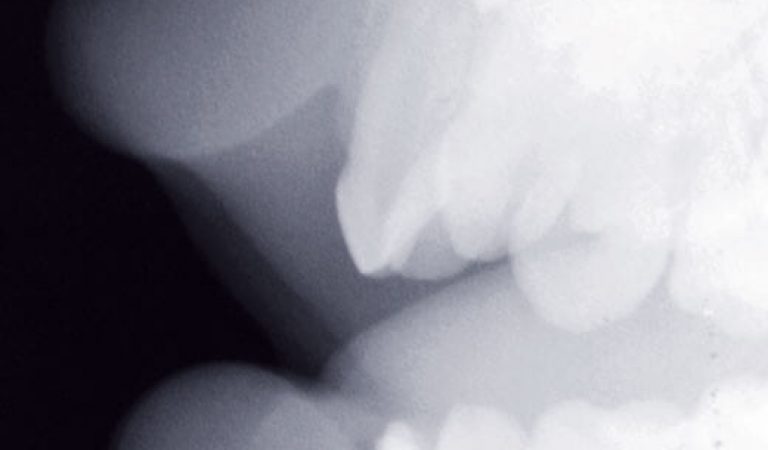
Les traumatismes en denture temporaire sont plus nombreux qu’en denture permanente (fig. 7a). L’examen radiographique permet de préciser l’étendue et la sévérité des lésions, le stade physiologique des dents traumatisées, et leurs rapports avec les germes des dents permanentes (23). Différentes incidences pourront être utilisées : le cliché rétroalvéolaire (fig. 7b et c), le mordu occlusal (généralement bien accepté) (fig. 7d), le cliché latéral (fig. 7e), et la radiographie des tissus mous lorsque la présence de corps étrangers ou de fragments dentaires est suspectée au niveau des lèvres (9, 23, 24).
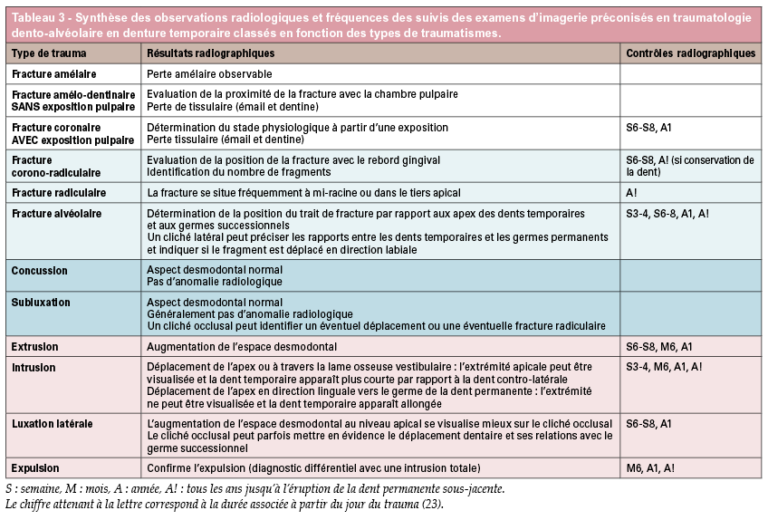
a) Cas clinique 2. Vue clinique d’un traumatisme dento-alvéolaire (expulsion de 61, 62, luxation latérale de 51) survenu suite à une chute chez un enfant de 4 ans.
Examens d’imagerie réalisés au fauteuil en denture permanente (tableaux 4 et 5)
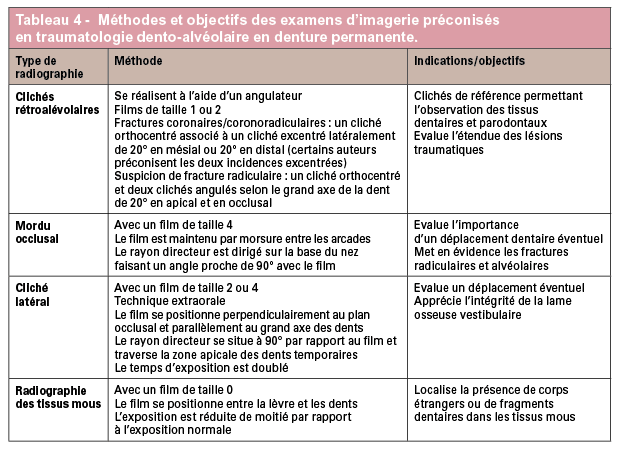
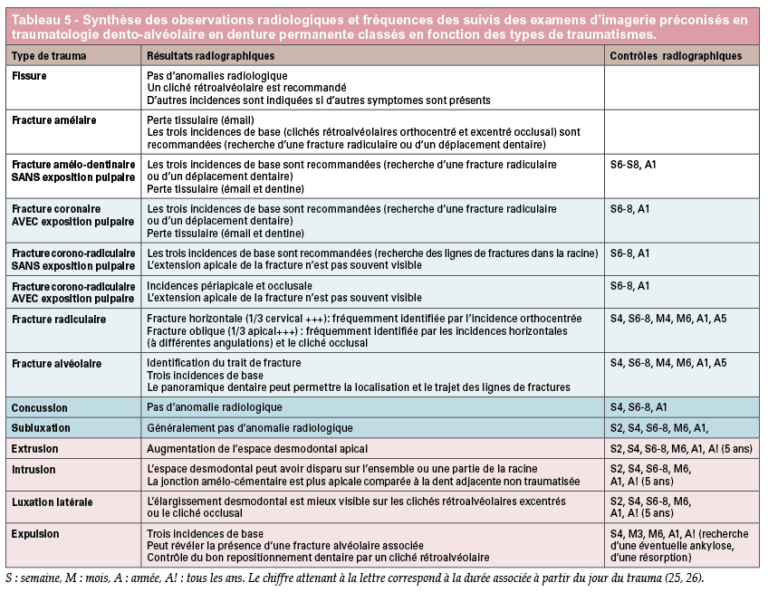
Place des autres examens d’imagerie conventionnelle 2D
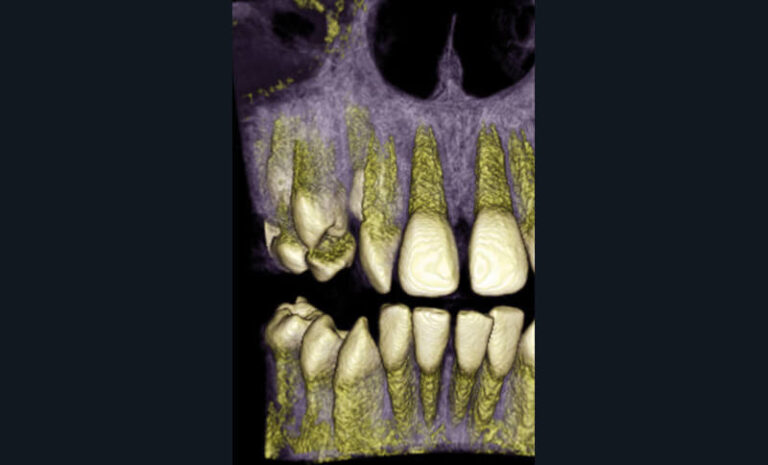
La région incisive, siège de la majorité des traumatismes dentaires, est souvent mal identifiée sur les clichés panoramiques dentaires. Ces derniers ne permettent pas de visualiser les dents éventuellement déplacées en dehors des arcades. L’orthopantomogramme est, par ailleurs, difficile à réaliser avant l’âge de 4 ans. Il apparaît réellement indiqué dans les cas de chocs frontaux mandibulaires (à la recherche de fractures des régions condyliennes), de traumatismes étendus dans la région maxillo-faciale, ou lors de suspicion de fractures osseuses (9, 24). Les incidences conventionnelles extra-orales cranio-faciales de première intention (telle l’incidence face basse – bouche ouverte pour la région condylienne par exemple…) sont devenues aujourd’hui, pour la plupart, obsolètes. Étant trop peu contributives, la Haute Autorité de Santé (HAS) préconise de les remplacer avantageusement par l’imagerie 3D (29). Anomalies dentaires, phénomènes de dentition, et perturbations du développement dento-facial Le développement harmonieux des bases osseuses et des dentitions, aussi bien fonctionnel qu’esthétique, est évalué par l’examen clinique de l’enfant ou de l’adolescent. Des examens complémentaires d’imagerie peuvent être indiqués en cas de perturbations de ces processus physiologiques ou en cas d’anomalies. Dans tous les types de denture, l’identification des anomalies dentaires d’éruption, de nombre (de dents, de racines), de morphologie (coronaire ou radiculaire), ou de position (dent ectopique) se fait via l’imagerie intra-orale ou par le biais d’un orthopantomogramme, complété le cas échéant par un cliché occlusal. En denture mixte, la réalisation d’un orthopantomogramme de contrôle pour vérifier l’absence d’agénésie dentaire et anticiper un problème orthodontique est indiquée vers l’âge de 8 ans (8, 21). Néanmoins, certains examens ne doivent pas être systématisés, et seule la synthèse des données individuelles du patient doit guider le praticien et l’orienter vers la réalisation éventuelle de clichés radiographiques (8, 14). Prenons l’exemple de l’évolution des canines permanentes maxillaires. Les prescriptions systématiques d’examens d’imagerie à un âge fixe pour surveiller l’éruption de ces dents ont souvent été source de débat entre praticiens favorables et détracteurs. Néanmoins, les radiographies de routine ne montrent pas suffisamment de bénéfice pour être justifiées (30). Seulement environ 5 % de la population présente une anomalie de développement, ce qui ne peut justifier un examen systématique. L’éruption de ces dents doit être évaluée en priorité selon des critères cliniques. Les radiographies ne seront réalisées qu’en fonction d’indications individuelles (8). Si ces canines ne peuvent être palpées à l’âge de 10 ans ou si une position ectopique est suspectée, l’examen d’imagerie sera alors indiqué (31). Dans le cadre d’un traitement orthodontique, la téléradiographie initiale permet de réaliser une évaluation céphalométrique. Elle s’inscrit en complément d’un cliché panoramique en fin de denture mixte ou en denture adulte jeune (21). Sa justification repose sur la sommation de plusieurs conditions (fig. 8) (32, 33).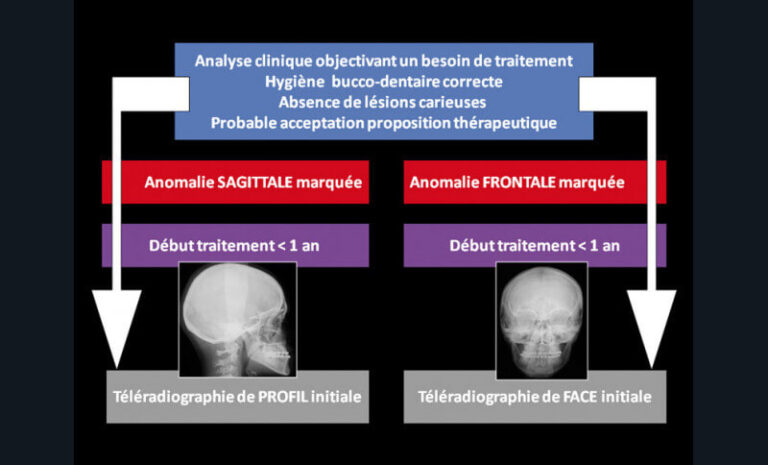
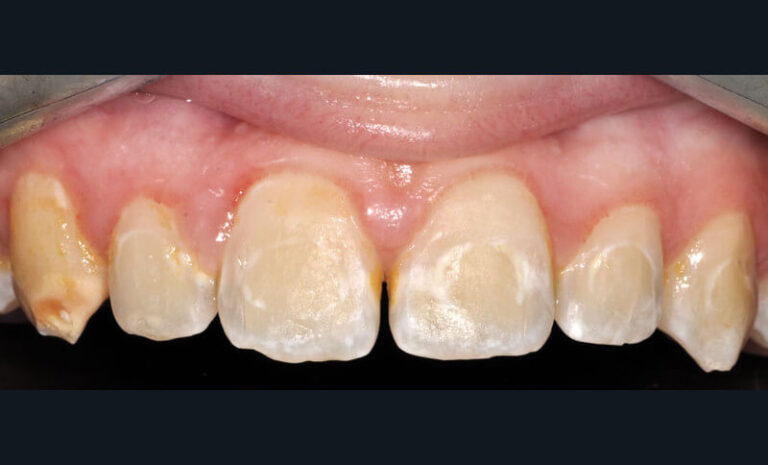
Chaque item est important à valider avant d’envisager la réalisation de l’examen. Si l’hygiène bucco-dentaire d’un adolescent, par exemple, s’avérait très déficiente, la téléradiographie et a fortiori le traitement orthodontique seraient injustifiés. Le non-respect de cette condition peut conduire à la réalisation de clichés inutiles d’une part, et à des échecs thérapeutiques d’autre part (fig. 9).
IMAGERIE SECTIONNELLE EN ODONTOLOGIE PÉDIATRIQUE
L’imagerie sectionnelle, encore dénommée imagerie 3D ou imagerie tridimensionnelle, regroupe aujourd’hui essentiellement la tomodensitométrie (CT) et la tomographie à faisceau conique de la face (CBCT ou cone beam CT). Ces examens sont encore considérés aujourd’hui comme des examens de seconde intention, qui font suite à des explorations préalables conventionnelles, pour l’instant nettement moins irradiantes et souvent suffisamment contributives. Une gradation des examens en fonction de la dosimétrie croissante est nécessaire.Caractéristiques et choix des différents dispositifs
Les appareils d’imagerie 3D permettent, suite à une acquisition primaire d’un volume, de reconstruire dans la majeure partie des plans de l’espace des images dans un rapport dimensionnel proche de 1/1 (fig. 10a et b).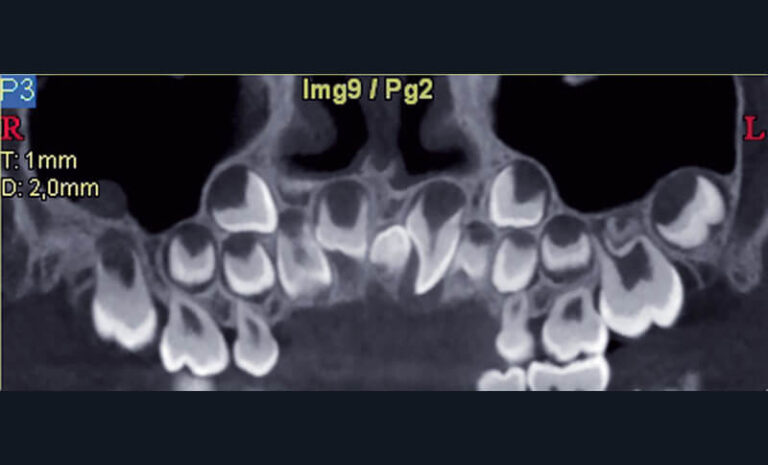
a) Cas clinique 3. Reconstruction curviligne de type panoramique identifiant un odontome de type mesiodens entre 11 et 21 (appareil CBCT NewTom® 5g, Quantitative Radiology®) chez un enfant de 6 ans.
Par cette technique, on s’affranchit des superpositions inhérentes à l’imagerie conventionnelle 2D, pouvant parfois concourir à des erreurs diagnostiques (35). Néanmoins, face à l’évolution technologique des derniers appareils CBCT, permettant d’obtenir des images de plus en plus qualitatives pour une dosimétrie se réduisant toujours plus, on peut se demander si à terme les examens 3D issus de certains appareils ne pourront pas être considérés comme des examens de première intention. Cette question pourra être soulevée le jour où les performances dosimétriques de ces machines auront rejoint celles des appareils d’imagerie conventionnelle, ou que l’écart dans la qualité de l’information diagnostique obtenue soit incomparable pour un écart dosimétrique négligeable…
L’essor du CBCT ne semble plus avoir de limites à ce jour. Les investissements en termes de recherche et développement sont importants au niveau des concepteurs, et sont la traduction de la révolution en route. Grâce à cette technologie, l’avenir sera 3D, sous réserve d’une dosimétrie maîtrisée. Cependant, il faut prendre conscience qu’il n’y a pas un cone beam, mais des cones beams, selon les termes de Cavézian et Pasquier (36). Les appareils diffèrent entre eux en fonction de différents critères pouvant influencer les résolutions en densité et spatiales (37). Parmi ceux-ci, nous noterons les critères plus spécifiques à l’odontologie pédiatrique :
• l’association possible avec des appareils panoramiques et/ou téléradiographiques, ce qui donne naissance à des appareillages que l’on dit hybrides,
• la position du patient lors de l’examen (debout, assis, ou allongé, ce qui présente un intérêt en cas de sédation légère),
• la taille du champ d’exploration ou FOV (Field Of View) distinguant les grands champs (au-delà de 15 cm), des champs moyens (entre 10 et 15 cm), et des petits champs (inférieurs à 10 cm). Dans le domaine pédiatrique, les petits et moyens champs semblent amplement suffisants. L’évolution dans ce domaine est tournée vers des systèmes multichamps permettant de choisir les caractéristiques du FOV en fonction de la problématique clinique,
• la durée de l’examen permettant d’obtenir les données brutes, ce qui détermine la fréquence et l’intensité des artefacts dits cinétiques. Chez l’enfant, en particulier lors d’une coopération déficiente, ce critère peut avoir des conséquences non négligeables sur la qualité des images obtenues et sur la dosimétrie, car cela oblige parfois à refaire l’examen sans garantie de résultat,
• la susceptibilité aux artefacts métalliques, qui demeure cependant moindre par rapport aux examens tomodensitométriques (de meilleures images sont obtenues avec le CBCT chez les enfants présentant des couronnes pédiatriques préformées ou des mainteneurs d’espace fixes),
• les performances dosimétriques, très significativement variables en fonction des appareils, constituant un critère prépondérant pour toutes les catégories de patients et a fortiori chez l’enfant ou l’adolescent (38).
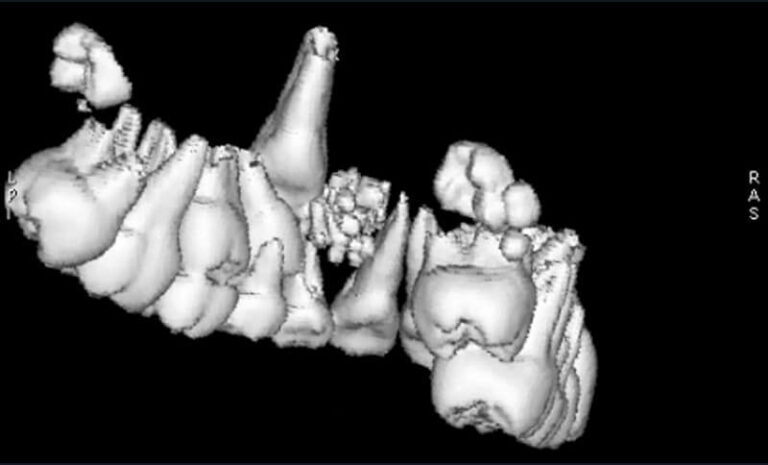
Les reconstructions tridimensionnelles n’ont qu’un but didactique. Aucune mesure ne doit se faire sur ces images. Elles permettront simplement de mieux visualiser une situation clinique, de donner des explications claires au patient (fig. 11b).
a) Cas clinique 4. Reconstructions coronales identifiant la présence d’un odontome complexe dans la région maxillaire antérieure chez une adolescente de 12 ans (Dentascanner, appareil de tomodensitométrie GE HealthCare®).
La fonction de seuillage permettra, en jouant sur la densité des structures, de dégager les éléments dentaires par rapport à leur structure alvéolaire par exemple (fig. 12).
Indications de l’imagerie sectionnelle
Tomodensitométrie
L’exploration tomodensitométrique d’un enfant ou d’un adolescent représente l’examen d’imagerie dento-maxillo-faciale le plus irradiant. Des protocoles low dose ou ultra low dose sont appliqués aujourd’hui permettant une réduction significative de l’irradiation. Même si les clichés obtenus subissent une augmentation du bruit, cela n’influe pas sur la qualité diagnostique de l’image (fig. 11a et b). L’idée étant toujours, pour un même appareillage, non pas d’obtenir la meilleure image possible, mais d’acquérir une image ayant une qualité suffisante pour poser le diagnostic. La problématique qui se pose pour ce type d’examen concerne les structures de radiologie qui ne sont pas à exclusivité pédiatrique. En effet, il est systématiquement nécessaire d’adapter les réglages de l’appareillage scanner aux caractéristiques du jeune patient ; or ceci peut s’avérer plus difficile pour une structure mêlant patients adultes et enfants sans une organisation spécifique des rendez-vous (22). L’attribution récente d’une nomenclature pour l’examen tomographique à faisceau conique de la face permet aujourd’hui de réduire le nombre d’examens tomodensitométriques chez le jeune patient qui étaient réalisés préférentiellement pour des motifs économiques, l’examen scanner étant pris en charge depuis longue date. Seuls, les indications et le contexte clinique doivent guider la prescription de ce type d’examen. Chez l’enfant, il est principalement recommandé dans le cadre de pathologies des tissus mous ou de tumeurs malignes. Lors de traumatismes maxillo-faciaux complexes, les stratégies radiologiques favorisent une information élargie aussi bien sur les structures dento-alvéolaires qu’osseuses. La tomodensitométrie sera également fréquemment utilisée dans ces cas, comme dans le cas de patients polytraumatisés.Cone beam CT
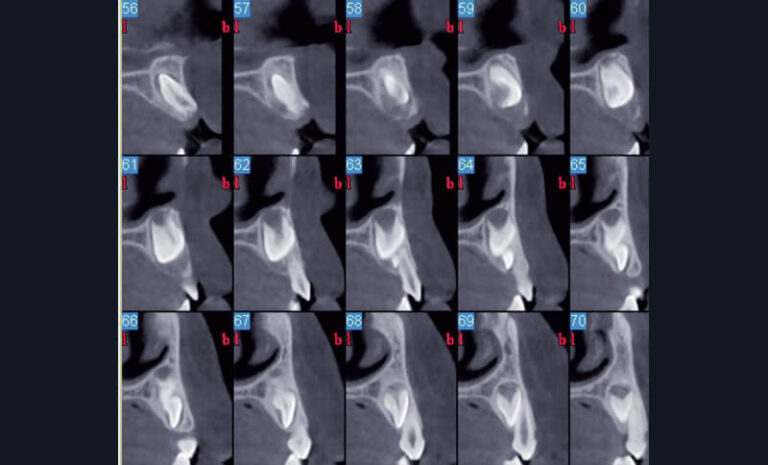
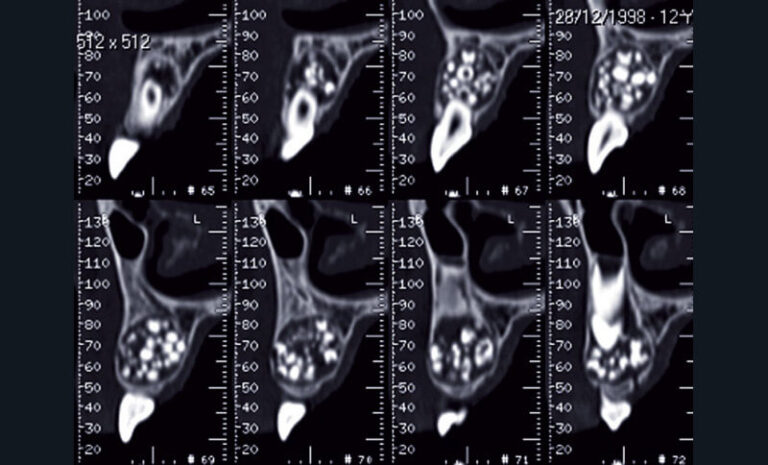
Au niveau des indications des CBCT, on se cantonne à l’analyse des tissus de haute densité sous réserve d’une dosimétrie réduite effective : dent, atmosphère péridentaire, os, paroi des sinus, contenu des sinus et calcifications des parties molles en général. Au niveau endodontique, l’analyse d’une morphologie radiculaire atypique, le nombre de racines ou de canaux, l’évaluation tridimensionnelle d’une lésion périapicale, la visualisation de fêlures ou de fractures en traumatologie, les résorptions internes ou externes, sont anticipés grâce aux CBCT (fig. 13a et b) (40).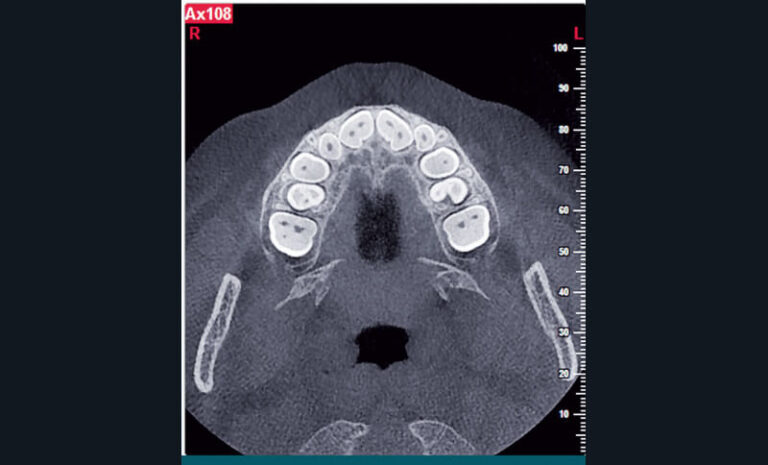
a) Cas clinique 5. Reconstruction axiale identifiant 2 incisives permanentes maxillaires avec des morphologies coronaires (fusions de 11 et 12, et de 21 et 22) et canalaires (2 canaux parfaitement individualisés) atypiques chez un enfant de 5 ans (NewTom® 5g, Quantitative Radiology®).
CONCLUSION
L’examen de radiodiagnostic s’avère souvent très informatif et contribue fréquemment au diagnostic en odontologie pédiatrique. Cependant, les caractéristiques de ces jeunes patients en font la population la plus à risque vis-à-vis des rayonnements ionisants. Le rapport bénéfice/risque doit par conséquent être systématiquement évalué avant un éventuel cliché. Les principes de justification des actes et d’optimisation des procédures doivent être appliqués. La gradation dans l’indication des examens de première et de seconde intentions doit être pour l’instant respectée même si les performances dosimétriques de certains appareils d’imagerie 3D laissent peut-être augurer d’un avenir différent. Article publié dans le numéro 2 de juin 2014 de Réalités CliniquesVous avez aimé cet article ?
Approfondissez la thématique en suivant la formation des Drs Laurent HAURET & Patrick ROUAS :
Bibliographie
1. Cordiolani YS, Foehrenbach H. Radioprotection en milieu médical. Paris : Masson, 2005 ; 191p.
2. Cavézian R, Pasquet G. Évolution de la perception des rayons X : de la fascination à la suspicion, de l’endobuccal au cone beam. In : Hodez C, Bravetti P. Imagerie dento-maxillo-faciale par faisceau conique « cone beam ». Paris : Sauramps Médical, 2010.
3. Pearce MS, Salotti JA, Little MP, McHugh K, Lee C, Kim KP, Howe NL, Ronckers CM, Rajaraman P, Sir Craft AW, Parker L, Berrington de González A. Radiation exposure from CT scans in childhood and subsequent risk of leukaemia and brain tumours: a retrospective cohort study. Lancet. 2012; 380 : 499-505.
4. Donadieu J, Scanff P, Pirard P, Aubert B. Exposition médicale aux rayonnements ionisants à visée diagnostique de la population française : état des lieux fin 2012 en vue de la mise en place d’un système de surveillance. Bull épid hebdo IVS 2006; 15-16 : 102-106.
5. Attal S, Kaleka R. Démarche qualité pour la radiologie intrabuccale en odontologie : pourquoi, comment ? Réalités Cliniques. 2008; 19(2) : 101-112.
6. Guide des indications et des procédures des examens radiologiques en odontostomatologie.Recommandations pour les professionnels de santé 2006 : 109p.
7. Bonnet E. Imagerie numérique intrabuccale. Réalités Cliniques. 2008; 19(2): 115-123.
8. Espelid I, Mejàre I, Weerheijm K. EAPD guidelines for use of radiographs in children. Eur J Paediatr Dent. 2003; 1 : 40-8.
9. Courson F, Huchon C, Dursun E, Joseph C, Muller-Bolla M. Les examens radiographiques en odontologie pédiatrique. Clinic. 2012; 33 : 315-316.
10. American Dental Association. Dental radiographic examinations: recommendations for patient selection and limiting radiation exposure. ADA 2012 ; 17p.
11. White SC, Atchinson KA, Hewlett ER, Flack VF. Efficacy of FDA guidelines for ordering radiographs for caries detection. Oral Surg Oral Med Oral Pathol. 1994; 77: 531-540.
12. White SC, Atchinson KA, Hewlett ER, Flack VF. Efficacy of FDA guidelines for ordering radiographs to detect dental and intraosseous conditions. Oral Surg Oral Med Oral Pathol. 1995; 80 : 108-114.
13. Hewlett ER, Atchinson KA, White SC, Flack VF. Radiographic secondary caries prevalence in teeth with clinically defective restorations. J Dent Res. 1993; 72: 1604-1608.
14. American Academy of Pediatric Dentistry. Ad Hoc Committee on Pedodontic Radiology. Guideline on prescribing dental radiographs for infants, children, adolescents, and persons with special health care needs. Pediatr Dent. 2013; 35: 305-307.
15. Kim IH, Mupparapu M. Dental radiographic guidelines: a review. Quintessence Int. 2009; 40: 389-398.
16. Lasfargues JJ, Colon P. Odontologie conservatrice et restauratrice. Tome 1 : une approche médicale globale. Paris : éditions CdP, 2009, 480p.
17. Bloemendal E, de Vet HCW, Bouter LM. The value of bitewings radiographs in epidemiological caries research: a systematic review of the literature. J Dent. 2004; 32 : 255-264.
18. Boirie J. Performances diagnostiques du DIAGNOdent sur dents temporaires : revue systématique de la littérature. Thèse de Doctorat en chirurgie dentaire, Université de Nice Sophia Antipolis, 2013; 70p.
19. Ditmyer MM, Dounis G, Howard KM, Mobley C, Cappelli D. Validation of a multifactorial risk factor model used for predicting future caries risk with Nevada adolescents. BMC Oral Health. 2011; 11: 18.
20. Kneist S, Kubieziel H, Willershausen B, Kupper H, Callaway A. Modeling of S mutans and A naeslundii acid production in vitro with caries incidence of low- and high-risk children. Quintessence Int. 2012; 43: 413-420.
21. Naulin-Ifi C. Odontologie pédiatrique clinique. Paris : éditions Cdp, 2011 ; 344p.
22. Rouas P, Delbos Y, Hodez C, Hauret L, Vaysse F. – Stratégies d’exploration radiologique des traumatismes dento-maxillo-faciaux. Clinic 2010 ; 31 : 383-394.
23. Malmgren B, Andreasen JO, Flores MT, Robertson A, DiAngelis AJ, Andersson L, Cavalleri G, Cohenca N, Day P, Hicks ML, Malmgren O, Moule AJ, Onetto J, Tsukiboshi M. International Association of Dental Traumatology guidelines for the management of traumatic dental injuries : 3. Injuries in the primary dentition. Dent Traumatol. 2012 ; 28:174-182.
24. Naulin-Ifi C. Traumatismes dentaires : du diagnostic au traitement. Paris : éditions CdP,
2005; 165p.
25. Andersson L, Andreasen JO, Day P, Heithersay G, Trope M, Diangelis AJ, Kenny DJ, Sigurdsson A, Bourguignon C, Flores MT, Hicks ML, Lenzi AR, Malmgren B, Moule AJ, Tsukiboshi M. International Association of Dental Traumatology guidelines for the management of traumatic dental injuries : 2. Avulsion of permanent teeth. Dent Traumatol. 2012; 28 : 88-96.
26. Diangelis AJ, Andreasen JO, Ebeleseder KA, Kenny DJ, Trope M, Sigurdsson A, Andersson L, Bourguignon C, Flores MT, Hicks ML, Lenzi AR, Malmgren B, Moule AJ, Pohl Y, Tsukiboshi M. International Association of Dental Traumatology guidelines for the management of traumatic dental injuries : 1. Fractures and luxations of permanent teeth. Dent Traumatol. 2012; 28: 2-12.
27. Flores MT, Andersson L, Andreasen JO, Bakland LK, Malmgren B, Barnett F, Bourguignon C, DiAngelis A, Hicks L, Sigurdsson A, Trope M, Tsukiboshi M, von Arx T; International Association of Dental Traumatology. Guidelines for the management of traumatic dental injuries. I. Fractures and luxations of permanent teeth. Dent Traumatol. 2007; 23: 66-71.
28. Flores MT, Andersson L, Andreasen JO, Bakland LK, Malmgren B, Barnett F, Bourguignon C, DiAngelis A, Hicks L, Sigurdsson A, Trope M, Tsukiboshi M, von Arx T; International Association of Dental Traumatology.Guidelines for the management of traumatic dental injuries. I. Avulsion of permanent teeth. Dent Traumatol 2007 ; 23 : 130-6.
29. Haute Autorité de Santé. Indications de la radiographie du crane et/ou du massif facial. HAS 2008 ; 22p.
30. Henderson NJ, Crawford PJ. Guidelines for taking radiographs of children. Dent Update. 1995 ; 22 : 158-61.
31. Ericson S, Kurol J. Resorption of maxillary lateral incisors caused by ectopic eruption of the canines. A clinical and radiographic analysis of predisposing factors. Am J Orthod Dentofacial Orthop. 1988; 94(6) : 503-513.
32. Foucart JM. La radioprotection en odontologie. Réglementation française et nouvelles normes européennes. Paris : éditions CdP, 2007 ; 126p.
33. White SC, Pharoah MG. Oral radiology: principles and interpretation. Mosby, Saint-Louis, 2000; 657p.
34. Cavezian R, Pasquet G. L’imagerie médicale en odontologie. Paris : éditions CdP, 2005 ; pp. 161-74.
35. Rouas P, Delbos Y, Nancy J. Pseudo multiple and enlarged mandibular canals: the evidence-based response of cone beam computed tomography. Dentomaxillofac Radiol. 2006; 35 : 217-8.
36. Cavézian R, Pasquier G. Cone beam. Imagerie diagnostique en odontostomatologie. Principes, résultats et perspectives. Elsevier, Masson 2011.
37. Hauret L, Hodez C. Nouveauté en radiologie dento-maxillo-faciale : la tomographie volumétrique à faisceau conique. J Radiol. 2009; 90 : 604-17.
38. Foucart JM, Felizardo R, Bourriau J, Bidange G. La tomographie volumique à faisceau conique (CBCT) : du mythe à la réalité. Clinic 2009 ; 30 : 483-93.
39. Haute Autorité de Santé. – Tomographie volumique à faisceau conique de la face. HAS 2009 ; 13p.
40. Khayat B, Michonneau JC. Le « cone beam » en endodontie.
Réalités Cliniques. 2008 ; 19 : 167-176.
À propos des auteurs
-

CBCT (Validante)
Juste prescription et bonne interprétation pour une thérapeutique éclairée- Programme intégré
- Action DPC 99F92325015
- 11 h en E-learning
- 100% pris en charge (869 €)
Dernière mise à jour le 13 février 2024


![[IDW] Pop_up site (1) [IDW] Pop_up site (1)](https://www.idwebformation.fr/wp-content/uploads/sites/2/elementor/thumbs/IDW-Pop_up-site-1-r3rvqa5qsg3hqm7dmr0tftw5jhac27sfajgeeid2mg.png)